Питание при больной печени
Содержание:
- Классификация заболеваний
- Примерное меню
- Особенности питания при разных болезнях печени
- Общие рекомендации
- Диета после операции на печени
- Особенности диеты при воспалении печени: общие характеристики
- Рецепты, соответствующие диетам для печени
- Диета при болезнях печени
- Правила лечебной диеты при болях в печени
- Диета: подробности
- Питание при заболеваниях печени
Классификация заболеваний
Существует очень много заболеваний печени, каждое из которых по-своему поражает орган. Они делятся на следующие группы:
- Воспалительные (сюда же относятся гнойные и функциональные поражения). Это все гепатиты (кроме аутоиммунного), последствия туберкулеза, стеатогепатоз.
- Травматические (ушибы, разрывы, открытые раны).
- Следствия сосудистых заболеваний (тромбоз, пилефлебит и т.д.).
- Поражения внутренних желчных протоков (холангиты, холелитиаз).
- Опухоли (киста, рак, метастазы, саркомы).
- Инфекционные и паразитические заболевания (опистохроз, альвеококкоз).
- Патологии, передавшиеся по наследству и развывшиеся в течение жизни (гипоплазия, атрезия и .д.).
- Поражения вследствие патологических нарушений в других органах (алимидиоз, гепатомегалия, вызванная лейкозом).
- Изменения структуры и функционирования печени (цирроз, печеночная кома, желтуха).
- Аутоиммунные болезни (билиарный цирроз, аутоиммунный гепатит).
Хотя это орган, который обладает колоссальными восстановительными ресурсами. Потому стоит позаботиться о печени, чтобы она смогла их задействовать и успешно выполнять свои важные функции.
Примерное меню
Специалисты разработали примерное меню на неделю при заболеваниях печени. Оно является вкусным и полезным, поэтому идеально подойдет любому гурману.
Завтрак понедельника должен состоять из обезжиренного творога, который пациент запивает йогуртом минимального процента жирности. Также допускается употребление одного диетического хлебца и компота из сухофруктов. На обед проводится приготовление тыквенного супа, который пациент кушает с ломтиком черного хлеба. Можно выпить чашку зеленого чая, в который добавляется мед. Перекус состоит из овощной запеканки. На ужин проводится приготовление супа на основе цветной капусты. Также готовится небольшой кусочек сибаса на пару. Пациент может выпить 200 миллилитров обезжиренного кефира.
Завтрак вторника состоит из вареной овсяной каши на воде, в который добавляется персик. Разрешается выпить чашку зеленого чая с медом. На обед запекают форель со сметанным соусом. Также рекомендовано приготовление картофельно-кабачкового пюре. Также пациентам варят компот, основными компонентами которых является курага и чернослив. На перекус нужно выпить овощной или фруктовый сок, но, не более одного стакана. Ужин второго дня состоит из двух печеных яблок, нежирного творога и зеленого чая.
На завтрак среды рекомендовано приготовление гречки на пару с овощами. В блюдо рекомендовано добавление моркови, томатов и лука. Также нужно выпить чашечку ромашкового чая. На обед рекомендовано приготовление супа на основе лука и сельдерея. Пациент может съесть несколько рыбных котлет, приготовленных на пару. Из питья нужно отдать предпочтение фруктовому чаю. Перекус состоит из творожной запеканки. На ужин готовят паровые котлеты из говядины. Также можно сделать салат из томатов, лука, огурца, перца, для заправки которого используется оливковое масло. Разрешается выпить стакан несладкого чая.
Завтрак четверга состоит из белкового омлета, кофе с молоком и двух овсяных печенья. Обед состоит из отварного кролика и тушеных овощей – кабачков, лука, картофеля, томатов. Из питья нужно отдать предпочтение морковному соку. На перекус пациентам рекомендовано употребление фруктового мусса. На ужин проводится приготовление морковно-тыквенного супа. Рекомендуется употребление кролика на гриле и яблочного компота.
Завтрак пятницы состоит из отварного риса, двух печеных овощей и яблочного киселя. На обед проводится подача овощного супа, который готовится из сельдерея, лука, помидор, сладкого перца, моркови, свеклы. Пациент должен скушать отварную куриную грудку без кожицы и выпить стакан компота из абрикосов. Перекус состоит из овсяного печенья или пастилы. На ужин проводится употребление белкового омлета, двух томатов и морковного сока.
На завтрак субботы готовят овсяную кашу, в которую добавляется творог. Также рекомендовано выпить стакан морковного сока. На обед проводится подача морковного супа, двух паровых котлет из индейки, нескольких свежих огурцов и выпить чашку кофе с молоком. На перекус рекомендовано приготовление овощного салата. На ужин рекомендована подача супа из сельдерея, отварной щуки и огурцов.
В последний день недели на завтрак отваривают ячневую кашу, в которую добавляют яблоки. Пациентам готовятся компоты из сухофруктов. На обед проводится приготовление на гриле минтая. Также проводится подача овощей на гриле – томатов, баклажанов, красного лука, перца, кабачков. Пить нужно отвар из ромашки. Перекус состоит из овощного салата. На ужин проводится приготовление кабачковых блинчиков с брынзой. Из питья рекомендовано приготовление зеленого чая.
Меню для пациентов является очень полезным и вкусным. При его использовании обеспечивается улучшение работоспособности печени.
Особенности питания при разных болезнях печени
При патологии печени врачи придерживаются схемы питания: в острую фазу — стол №5а, при нормализации показателей биохимии крови — перевод на №5. Однако разные заболевания требуют индивидуального подхода и учета переносимости продуктов.
Питание после приступа печеночной колики
Болевой приступ является признаком желчекаменной болезни. Он возникает на фоне перемещение камней в желчном пузыре или протоке, после употребления жареной и жирной мясной пищи, алкоголя, общем переедании. Провоцирующее действие может оказать любой стресс, физическая нагрузка, тряска в общественном транспорте.
Для купирования болевого синдрома вводятся лекарственные препараты, возможно понадобится экстренная операция. Вне зависимости от способов лечения пациенту необходимо совершенно исключить из еды продукты, способствующие желчевыделению из печени (сырые яйца, растительное масло, острые специи), прекратить питаться жареными и жирными блюдами, пить алкоголь, не употреблять соленья, маринады, острые соусы, кетчуп.
Перейти:
- на полужидкие каши;
- кефир, обезжиренный творог без сметаны;
- овощи и фрукты для увеличения доли клетчатки, можно добавить в кашу отруби;
- с целью разжижения желчи и предотвращения роста камней в условиях застоя необходимо пить ежедневно 1,5–2 л воды.
Насколько долго придется придерживаться диеты покажет полное обследование.
После хирургического вмешательства на печени
Операция на печени производится при травмах, абсцессах, опухоли. Первые сутки показан голод. Со второго дня разрешается дробное питание порциями по 150 г 8 раз в день овсяным киселем, нежирным кефиром. Для питья подходит отвар шиповника, вода, подкисленная лимонным соком (снимает интоксикацию, способствует выведению желчи).
На третий день позволяют есть протертый овощной суп, жидкое картофельное пюре, разбавленные водой соки (тыквенный или яблочный), подслащенный некрепкий чай. Спустя 7 дней, разрешается перекрученное отварное мясо или рыба, протертые жидкие каши, творог, пюре из овощей, пить — кефир, йогурт, чай. Фактически пациента переводят на диету №5А.
Длительность применения строгих ограничений нужно соблюдать 2 месяца после операции, затем всю жизнь придерживаться стола №5. Если послеоперационный период осложняется признаками застоя желчи, то ограничивают сахар и сладости, добавляются овощи, фрукты в виде соков, киселей, растительные масла.
При покупке творога нужно обращать внимание на срок изготовления, для печени подойдет не более 2–3 дней
Питание в разных стадиях цирроза печени
Если цирроз имеет малосимптомное непрогрессирующее течение, то пациенту рекомендуется питаться в соответствии с правилами стола №5. При присоединении диспепсических признаков (тошнота, рвота, диарея) больному ужесточают диету до стола №5А.
Частые поносы, стеаторея (повышенное выведение жира с калом в связи с нарушением его усвоения) требуют сокращения количества животных и растительных жиров до 50 г в день, исключения молочных продуктов и всех овощей, фруктов с послабляющим действием (свеклы, кураги, чернослива).
Когда цирроз печени сопровождается асцитом, применяется бессолевая диета (соли не более 0,5 г в день, все готовится без соли). Иногда пациента переводят на 10 дней на стол №7 (бессолевой). Калорийность снижается до 2000 ккал. Белков должно быть 70 г. Ограничивается количество употребляемой жидкости в зависимости от величины диуреза (объема мочи, выделенного за сутки).
Питание при токсическом гепатите
Патологию вызывают длительный прием алкоголя, негативное влияние некоторых лекарственных препаратов, отравления ядовитыми веществами, суррогатами. Основная задача диеты — выведение токсических продуктов и образовавшихся шлаков из организма с желчью, через кишечник. Применяется диета №5а, обильное питье, витаминосодержащие соки, продукты желчегонного характера, содержащие много клетчатки.
После стабилизации состояния пациенту не менее года придется питаться по диете №5.
Из множества продуктов можно выбрать необходимые для восстановления печени. Некоторым людям ограничения даются с трудом. Диетическое лечение потребует терпения от пациента и его близких. Но результат почти 100-летнего применения доказывает правильность рекомендаций.
Общие рекомендации
Итак, список продуктов «можно и нельзя» у вас есть. Ниже мы приведем несколько рекомендаций и примеров того, как можно грамотно организовать свой рацион.
В качестве примера рассмотрим лечебную диету №5, которая разработана специально для людей с заболеваниями печени. Любая диета начинается с разработки режима питания. В данном случае рекомендуется принимать пищу 5 раз в день равными порциями. До завтрака, утром необходимо выпивать стакан воды.
Схема дневного рациона:
-
-
- белки 70-80 гр, половина из которых животные;
- углеводы не более 500 гр;
- жиры до 90 гр (помните, что 2/3 животные, а остальные растительные);
- соль не больше 10 г;
- вода не менее 2 литров.
-
В целом за сутки энергетическая ценность рациона должна составлять приблизительно 2600 ккал. Возможно отклонения на 200 ккал в какую-либо сторону.
Главное блюдо дня должен составлять суп. Идеальный вариант – вегетарианские супы, сваренные не на бульоне. Другим хорошим вариантом станут молочные супы (рисовый, гречневый). Они получаются очень питательными и надолго позволяют сохранить ощущение сытности. Также можно делать фруктовые супы, стандартные борщи, щи, супы на крупах (но варить их не на бульоне). Нельзя кушать окрошку.
На ужин можно приготовить блюда из нежирных мяса, рыбы, птицы или морепродуктов. Примеры блюд: голубцы, молочные сосиски, рыбное суфле, фрикадельки, вареная куриная грудка). Все вышеперечисленное хорошо дополняется гарниром из круп или отварного (запеченного) картофеля.
Между завтраком и обедом, обедом и ужином можно кушать овощные или фруктовые е салаты, заправляя их растительными маслами, некоторые сладости, молочные продукты. Из напитков допускаются некрепкий лимонный чай, отвары на основе трав и ягод (шиповник, например), морсы, кисели, компоты.
https://youtube.com/watch?v=2mXFURkeFj4

Врач сайта: Антон палазников
Врач-гастроэнтеролог, терапевт
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
Диета после операции на печени
При заболеваниях печени гастроэнтерологи рекомендуют своим пациентам, прошедшим хирургическое лечение, придерживаться особой диеты. В зависимости от тяжести заболевания больным назначается стол № 5, либо № 6. Благодаря диетическому питанию на органы желудочно-кишечного тракта не будет оказываться дополнительного воздействия. Лёгкие продукты в свою очередь не будут вызывать раздражения, и заставлять работать печень в усиленном ритме.
Во время проведения любого хирургического вмешательства больным искусственным образом останавливают работу кишечника. После операции больной сутки не употребляет никаких продуктов, а только пьёт чистую воду
С большой осторожностью следует запускать работу кишечника, употребляя в пищу только лёгкие бульоны и диетические супчики
Во время послеоперационного лечения больные, имеющие проблемы с печенью, должны полностью исключить употребление соли, сахара, острых приправ и пряностей. Такой же запрет наложен на жирные, жаренные, квашенные и копчёные продукты. Пациентам, прошедшим хирургическое лечение, нельзя употреблять натуральные соки, так как они слишком концентрированы и могут вызвать раздражение и без того ослабленных органов ЖКТ. Суточный объём пищи следует разделить на 5-6 частей и принимать в строго установленное время.
При прохождении реабилитации, целью которой является восстановления печени, пациентам следует ограничить в своём ежедневном рационе количество углеводов.
Желательно ввести в своё меню продукты, которые в большом количестве содержат:
-
Белки;
-
Витамины;
-
Минеральные вещества;
-
Растительные жиры;
-
Клетчатку.
Для регулярной и своевременной выработки желчи необходимо употреблять в достаточном количестве растительные жиры и легкоусвояемые белки. Ежедневное употребление клетчатки позволит кишечнику больного полноценно функционировать и своевременно освобождаться от токсинов.
Многие гастроэнтерологи рекомендуют для восстановления функциональности печени ежедневно употреблять фрукты и овощи, не прошедшие термическую обработку.
Чтобы в послеоперационный период избежать возможных осложнений больным следует придерживаться щадящей диеты, в которую включаются следующие продукты:
-
Отруби (их нужно добавлять в различные блюда);
-
Каши (не следует использовать кукурузную крупу и рис);
-
Сухари (белый пшеничный хлеб можно подсушить в духовке);
-
Молоко и нежирный творог (кисломолочные продукты лучше не употреблять);
-
Нежирные сорта мяса и рыбы (лучше использовать курятину или телятину);
-
Обильное питьё (чистая вода, минеральная вода, травяные отвары);
-
Овощи и фрукты.
Все разрешённые продукты необходимо готовить следующим образом: отваривать, готовить на пару, запекать или употреблять в сыром виде. Во время прохождения послеоперационной реабилитации больным следует в ограниченных количествах употреблять растительные жиры, специи и сахар.
Автор статьи:
Образование: Диплом РГМУ им. Н. И. Пирогова по специальности «Лечебное дело» (2004 г.). Ординатура в Московском государственном медико-стоматологическом университете, диплом по специальности «Эндокринология» (2006 г.).
Задать свой вопрос
Особенности диеты при воспалении печени: общие характеристики
Питание страдающих гепатитом должно быть с уменьшенным количеством жиров, необходимая калорийность достигается увеличением углеводов. Обязательно выпивать не менее 2 литров воды в день. При выраженной тошноте нужно кушать понемногу и принимать жидкость малыми порциями, используя аптечные средства для регидратации или минеральную воду – это поможет избежать нарушений водно-электролитного баланса.
 Необходимо исключить:
Необходимо исключить:
- экстрактивные вещества (наваристые бульоны);
- продукты, богатые холестерином (сало и другой животный жир);
- продукты, содержащие много щавелевой кислоты или эфирных масел;
- продукты окисления жиров (жареные блюда, особенно во фритюре).
Овощи и фрукты можно есть сырыми. Остальное – варить, готовить на пару, припускать, запекать, тушить.
Рекомендации по питанию при гепатите в постсоветской медицине принято характеризовать как «диету №5». Она показана не только при воспалении печени, но и при таких заболеваниях, как холецистит (воспаление желчного пузыря), острый и хронический, цирроз печени.
Медицинская литература советского периода говорит о том, что дневная калорийность рациона при воспалениях печени должна быть 2800-2900 ккал, из них 400-450 г углеводов, 90-100 г белков, преимущественно животных, 89-90 г жиров, преимущественно растительных. Но при малоподвижном образе жизни современного человека такое питание избыточно даже для мужчин, не говоря уж о дамах. Поэтому, при составлении плана питания, есть смысл учитывать только общие рекомендации, перечисленные далее, а калорийность определять согласно текущим энергетическим потребностям. А для пациентов с неалкогольным стеатогепатитом – чуть ниже текущих потребностей. С другой стороны, чрезмерно быстрая потеря веса такими пациентами (более 1 кг в неделю) приводит к обострению воспалительного процесса в печени.
Количество приемов пищи – 5 раз в день, это позволяет обеспечить нормальную работу желчного пузыря и своевременный отток желчи.
Рецепты, соответствующие диетам для печени
Куриная ножка, фаршированная овощами, на пару. Брокколи и картофель тушим на сковороде несколько минут, немного солим. Берем куриную ножку и делаем глубокий разрез. Далее, кладем в него картофель и брокколи. Слегка солим курицу и укладываем в мультиварку.
Говяжьи котлетки на пару с морковью. Перед тем, как готовить такие котлеты, нужно заранее сделать панировку. Кусочки вчерашнего хлеба укладываем в духовку и сушим в ней несколько минут. Далее, измельчаем их. Говяжий фарш смешиваем с яйцом, мелко нарезанным репчатым луком и солью. Свежую морковь натираем на мелкой терке и добавляем в фарш. Делаем тонкие круглые котлетки, посыпаем их хлебными сухариками и готовим их в мультиварке.
Вкусный суп из картофеля. Нарезаем картофель и укладываем его с рисом в кастрюлю, заливаем водой и варим. Мелко нарезаем морковь и брокколи, репчатый лук и кладем в суп. Немного солим суп и добавляем зелень. После того, как сварится рис и картошка, суп готов к употреблению.
Диета при болезнях печени
Поговорим о таких серьезных заболеваниях, как гепатит и цирроз. Узнаем особенности питания в каждом случае.
Гепатит
Гепатит – это воспаление тканей печени. Заболевание может иметь вирусное или токсическое происхождение. В последнем случае спровоцировать воспалительную реакцию может отравление химическими веществами, алкоголизм или бесконтрольный прием некоторых медикаментозных средств.
Длительное время недуг может протекать бессимптомно, но в органе активно развиваются патологические процессы: гепатоциты перерождаются в соединительную ткань, печень увеличивается в размерах.
По мере прогрессирования недуга больные начинают жаловаться на слабость, быструю утомляемость, желтуху, отсутствие аппетита, тошноту, боли в области правого подреберья. Кал осветляется, а моча, наоборот, становится темной.
Печень вырабатывает необходимые ферменты для нормального переваривания пищи, а также выводит вредные вещества. При воспалении органу тяжело справляться с этими функциями. Нагрузка на здоровые клетки печени значительно возрастает. Для того чтобы им помочь, необходимо уменьшить нагрузку на орган. В это как раз и поможет диета.
 При заболеваниях печени и желчного пузыря назначается лечебный стол №5
При заболеваниях печени и желчного пузыря назначается лечебный стол №5
При гепатите любой этиологии разрешены к употреблению следующие продукты: черный и белых хлеб, овощные бульоны, нежирное мясо в отварном виде (курятина, индюшатина, телятина, крольчатина), крупы, паровой омлет, запеченные овощи: капуста, помидоры, свекла, морковь, кабачки, растительное и сливочное масло, фруктовые соки и некрепкий чай.
Но есть и запрещенные продукты. Больным категорически нельзя употреблять сдобу, жирное мясо и наваристые бульоны, бобовые, жирное молоко, шоколад, лук, чеснок, кофе, хрен, перец, горчица.
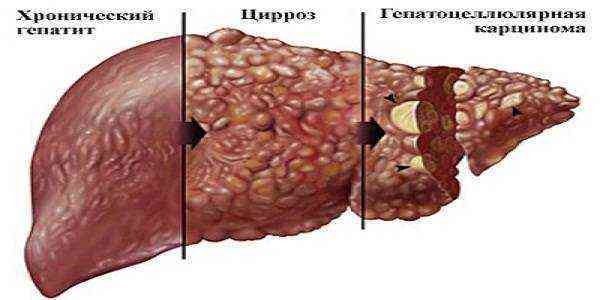
Цирроз
Цирроз печени представляет собой обширное поражение, приводящее к гибели тканей. Это чревато снижением функциональной активности вплоть до утраты работоспособности. Заболевание сказывается на качестве жизни и может стать причиной летального исхода. В двадцати процентах случаев цирроз обнаруживают уже после смерти. Спровоцировать гибель печеночной ткани может вирусный гепатит, заболевания желчных путей, алкоголизм и многое другое.
 Лечебное питание может предупредить дальнейшее прогрессирование патологии и развитие осложнений, нормализовать обменные процессы, а также укрепить иммунитет
Лечебное питание может предупредить дальнейшее прогрессирование патологии и развитие осложнений, нормализовать обменные процессы, а также укрепить иммунитет
Специалисты выделяют компенсированный и декомпенсированный цирроз печени. В первом случае орган не полностью покрылся рубцовой тканью и частично способен выполнять свои функции. Декомпенсированная стадия представляет опасность для жизни больного.
При циррозе предпочтение отдается таким продуктам:
- творог;
- яичный белок;
- молоко;
- нежирная рыба;
- говядина;
- каши: овсянка, гречка, пшено.
Исключить следует мясо кур, уток, цыплят, баранины, свинины, а также жирные сорта рыбы: осетрину, белугу, сом. Какао, шоколад, мороженое, хрен, горчица – все это также находится под запретом.
Важно! При циррозе придерживаться диеты следует пожизненно. Отдельно следует упомянуть о билиарном циррозе, который развивается на фоне поражения желчных путей
Больных часто беспокоит кожный зуд, особенно в ночное время. По мере прогрессирования заболевания зуд становится просто нестерпимым. Из-за затрудненного всасывания витаминов и питательных веществ развивается гиповитаминоз
Отдельно следует упомянуть о билиарном циррозе, который развивается на фоне поражения желчных путей. Больных часто беспокоит кожный зуд, особенно в ночное время. По мере прогрессирования заболевания зуд становится просто нестерпимым. Из-за затрудненного всасывания витаминов и питательных веществ развивается гиповитаминоз.
Основу диеты при биллиарном циррозе составляют протертые каши и жидкие супы. Исключают цельное молоко, мед, варенье. Продукты, которые обладают слабительным эффектом, также следует избегать. Например, речь идет о свекле, капусте, тыкве
Важно ограничить потребление продуктов, в состав которых входят эфирные масла: щавель, шпинат, редька, зеленый лук, чеснок
 Если больного беспокоят запоры, тогда в рацион полезно ввести чернослив, курагу, инжир, изюм, сливы, вареную свеклу
Если больного беспокоят запоры, тогда в рацион полезно ввести чернослив, курагу, инжир, изюм, сливы, вареную свеклу
Часто цирроз вызывает ухудшение аппетита или даже отвращение к еде. В этом случае в меню следует ввести больше кисловатых фруктов, ягод и соков, а также салатов из овощей.
Правила лечебной диеты при болях в печени
Когда болит печень, основная цель правильного питания заключается в щажении всех органов пищеварительного тракта. При соблюдении диеты при болях пациенту рекомендовано придерживаться некоторых правил:
- Уменьшают количество тугоплавких жиров и соли.
- Когда болит печень, необходимо употреблять липотропные продукты в виде творога, гречневой крупы, молочной сыворотки.
- Супы делают на овощном бульоне с добавлением круп. Заправку нельзя поджаривать. Можно добавлять сметану или сливки с небольшой жирностью.
- Пациенты едят вчерашний пшеничный хлеб 1 или 2 сорта. Допускается употребление печенья.
- Если сильно болит печень, разрешено есть нежирные сорта мяса и рыбы. Их подают в отварном или паровом виде.
- Каши варят на воде. Рацион может состоять из манки, гречки, риса и овсянки. Можно добавлять немного молока.
- Диета при болях подразумевает употребление на ночь кисломолочных продуктов в виде обезжиренного творога и кефира, простокваши, сыворотки, молока.
- Если болит печень, пациент питается от 5 до 6 раз в сутки через равные промежутки времени.
- Нельзя переедать — это создает лишнюю нагрузку на печень и пищеварительный тракт.
- Диета при болях допускает употребление сахара, но его количество в сутки не должно превышать 30 г. Можно заменить на ксилит.
- Когда болит печень, следует строго придерживаться питьевого режима. В сутки нужно употреблять до 1,5-2 л кипяченой или минеральной воды без газов.
- Необходимо следить за температурой подаваемой пищи. Она не должна быть холодной или горячей.
- Основу диеты при болях составляют белковые и углеводные продукты. Количество жиров уменьшают до минимума.
Внимание! Нельзя питаться всухомятку. Запрещено голодать
Необходимо четко придерживаться режима питания и кушать всегда в одно и то же время.
Диета при болях подразумевает употребление домашней пищи. Запрещено есть уже готовые магазинные продукты, а также полуфабрикаты и фаст-фуды.
Если заболела печень, диета подразумевает поступление в организм до 2300-2900 ккал. Если патология носит острый характер, то калорийность снижают до 1900.4
Список разрешенных и запрещенных продуктов
Разрешенные продукты
Если болит печень, в рацион включают:
- вареные, запеченные или отпаренные овощи — свеклу, капусту, тыкву, кабачок, помидоры и картофель;
- сладкие фрукты без кожуры и косточек;
- нежирные сорта рыбы — хек, щуку, треску, карп, морской окунь;
- нежирные сорта мяса — курицу, индейку, кролик, телятину;
- котлеты на пару, мясное суфле;
- борщ или щи в вегетарианском варианте;
- хлеб и мучные изделия — макароны в разваренном виде, вчерашний хлеб, сухари, галеты, несдобное печенье;
- жиры растительного происхождения — подсолнечное, льняное, оливковое и кунжутное масла;
- сладости — мед, мармелад, муссы и желе из фруктов;
- зелень, подливу из сметаны, корицу и ваниль;
- молочные продукты — сметану, сливки, йогурт, кефир, творог;
- крупы — гречку, овсянку, манку, рис.
Запивать все нужно водой без газов, соками, компотами, чаем, отваром шиповника и морсами.
Запрещённые продукты
Если болит печень, из рациона исключают:
- концентрированные бульоны;
- жиры животного происхождения;
- специи и пряности;
- маринады и соления;
- копчености;
- продукты с грубой клетчаткой в виде бобовых культур, орех, семечек, грибов;
- овощи, в составе которых есть эфирные масла, в виде редиса, чеснока и зеленого лука;
- жирные сорта мяса и рыбы, субпродукты;
- кондитерские изделия с кремом, черный хлеб, сдобу;
- кофе, какао, мороженое и шоколад;
- яичные желтки;
- фрукты и ягоды с кислинкой.
Диета при болях исключает употребление овощей и фруктов в сыром виде. Также под запрет попадают спиртосодержащие и газированные напитки.
Диета: подробности
Само слово «диетотерапия» обычно приводит людей в панику. Но так ли страшен пресловутый «5 стол», как его малюют?
Супы
Нельзя:
- окрошку на квасе;
- все виды мясных и рыбных супов;
- грибовницу.
Можно:
- окрошку на йогурте, холодник, свекольник, гаспачо с сухариками;
- борщ вегетарианский, щи с крапивой или без;
- постные супы с гречей, пшенкой, перловкой, рисом, картошкой, цветной капустой, готовыми заморозками, и прочими наполнителями, на какие только хватит фантазии;
- молочный суп (если он не успел оставить неизгладимую детскую травму);
- фруктовый суп (аналогично).
Классический овощной бульон
 Покрошить в толстодонную кастрюлю луковицу, стебель порея, пару морковок, корень петрушки, помидорку, бросить зелень укропа и петрушки, пару зубцов чеснока (не чистить, чтобы бульон не помутнел), пару листиков лаврушки. Добавить крупной соли – три четверти чайной ложки. Долить 1,8 литров воды, полстакана белого сухого вина (во время варки алкоголь испарится), или белого же винного уксуса – две столовые ложки. Довести до кипения на среднем огне, убавить до минимума. Бульон готов, когда морковка станет мягкой. Процедить.
Покрошить в толстодонную кастрюлю луковицу, стебель порея, пару морковок, корень петрушки, помидорку, бросить зелень укропа и петрушки, пару зубцов чеснока (не чистить, чтобы бульон не помутнел), пару листиков лаврушки. Добавить крупной соли – три четверти чайной ложки. Долить 1,8 литров воды, полстакана белого сухого вина (во время варки алкоголь испарится), или белого же винного уксуса – две столовые ложки. Довести до кипения на среднем огне, убавить до минимума. Бульон готов, когда морковка станет мягкой. Процедить.
Использовать как основу для любого супа.
Мясо
Нельзя:
- субпродукты (печенку, почки, мозги);
- любое жирное, жареное и копченое мясо.
Можно:
- нежирную говядину, телятину – отварную, запеченую, в мультиварке, в виде заливного, запеченых в духовке или паровых котлет, голубцов, тефтелей;
- молодую баранину в тех же вариантах;
- крольчатину.
 Голубцы
Голубцы
Сварить полстакана риса. Говядину – 300 г. – превратить в фарш. Луковицу порезать, спассеровать. Все смешать, посолить. Кочан капусты обварить в кипятке, остудить, разобрать на листья. Свернуть голубцы, сложить в кастрюлю.
2 ст.л. томатной пасты смешать с равным количеством сметаны, залить стаканом воды, вскипятить, ситечком всыпать 1 ст.л. муки, быстро перемешать. Залить соусом голубцы, тушить 30-40 минут.
Птица
Нельзя:
- утятину;
- гусятину.
Можно:
- курятину;
- индюшатину;
- дичь.
Котлеты из индейки с кабачком
Небольшой кабачок натереть, сложить в сито (дуршлаг), посолить, оставить на 15 минут. Сделать фарш из 600 г бескостного мяса индейки. Мелко нарубить луковицу. Кабачок отжать. Смешать фарш, кабачок, столовую ложку растопленного сливочного масла, три столовых ложки измельченных белых сухарей. Посолить. Сделать котлеты, запечь в духовке или приготовить на пару.
Рыба
 Нельзя:
Нельзя:
- жирную;
- соленую и копченую;
- икру.
Можно:
- отварную;
- тушеную;
- запеченную;
- морепродукты;
- рыбные котлеты.
Рыба с овощами в рукаве
Нарезать 700 г рыбного филе. Натереть на терке полкило моркови. Нарезать луковицу. Посолить. Добавить 2 ложки растительного масла. Перемешать. Сложить в полиэтиленовый рукав для запекания, завязать, наколоть рукав вилкой в нескольких местах, чтобы не лопнул. Запекать час в разогретой духовке.
Гарниры
Нельзя:
- бобовые;
- сырой лук;
- сырой чеснок;
- редиска;
- сырая редька;
Можно:
- любые каши, в том числе молочные;
- овощи, кроме жареных и маринованных;
- макароны.
Закуски
Нельзя:
- консервы;
- копчености, колбасы;
- паштет из печени.
Можно:
- рыба заливная, фаршированная, мясо заливное, холодец из говядины или птицы;
- кабачковая икра;
- салаты с рыбой, мясом, морепродуктами (без майонеза);
- салаты из свежих или припущенных овощей с растительным маслом;
- молочные сосиски, докторскую колбасу.
Буженина из телятины
Килограмм молодой телятины (говядины) нашпиговать чесноком (4-5 зубчиков). Посолить, намазать оливковым маслом, обсыпать прованскими травами. Дать постоять полчаса. Положить в стеклянную или керамическую форму для запекания с крышкой, либо завернуть в фольгу. Запекать час. Подавать холодной.
Молочные продукты
 Нельзя:
Нельзя:
- молоко, кисломолочные продукты жирностью >2,5%;
- творог жирностью >9%;
- острые, соленые сыры жирностью >20%;
- сливки.
Можно:
- нежирное молоко и кисломолочные продукты;
- нежирный творог в любом виде кроме жареного, в том числе в запеканках, сырниках (в духовке) и т.д.;
- молочные и сметанные подливки, соусы.
Мучное
Нельзя:
- сдобу;
- жареные пирожки, чебуреки и т.п.;
- свежевыпеченный хлеб.
Можно:
- вчерашний хлеб;
- печеные пироги с овощными, фруктовыми, мясо-овощными и мясо-крупяными начинками (тесто должно быть не сдобным).
Сладости
 Нельзя:
Нельзя:
- торты, пирожные;
- сдобное, песочное печенье;
- мороженое;
- шоколад.
Можно:
- фруктовые салаты с йогуртом;
- ягоды и фрукты в любом виде;
- пастила, зефир;
- карамель;
- мед.
Напитки
Нельзя:
- алкоголь;
- черный кофе;
- газированные напитки;
- молочные коктейли.
Можно:
- кисели, компоты;
- некрепкий чай;
- кофе с низкожирным молоком.
Как видно, даже будучи на диете из-за болезни печени (и поджелудочной железы), можно питаться полноценно и вкусно.
Питание при заболеваниях печени
Питание при заболеваниях печени заключается в соблюдении диеты (специально разработанной системы питания), как одного из главных составляющих комплекса лечения.
Лечебное питание – это не только подбор продуктов, но и способ приготовления блюда, его температура при приеме, время и количество приемов пищи в течение дня
Первым на это обратил внимание, занялся изучением и разработкой специального питания при различных видах заболеваний советский терапевт Михаил Певзнер. В 1920 году он опубликовал пятнадцать лечебных диет для различного вида заболеваний
До сих пор, на протяжении почти ста лет, эти диеты назначаются и дают прекрасные результаты при их точном соблюдении.
Для лечебного питания при заболеваниях печени рекомендована диета (или стол) №5. Суточный рацион диеты №5 по химическому составу:
- Белки – 100-120 г, не менее половины из них должны быть животного происхождения;
- Жиры – 80-90%, до 40% из них растительные, тугоплавкие жиры исключаются;
- Углеводы до 450 г, в том числе сахара не более 70 г;
- Соль – 10 г, в случае отеков снижается до 4-5 г или совсем исключается.
Суточная норма потребления жидкости 1.5-2 л, температура принимаемой пищи обычная, блюда готовятся на пару, запекаются либо отвариваются. Прием пищи не реже четырех раз в день, но лучше пять-шесть раз.
Суточное количество калорий – 3200-3500 ккал.
Соблюдать диету №5 для получения стабильных результатов улучшения здоровья следует длительное время, не менее 1.5-2 лет. Переходить к обычному питанию следует только по рекомендации и под наблюдением лечащего врача.
При обострениях хронических заболеваний печени рекомендуется переход на более щадящую диету №5а. Содержание белка снижается до 100 г, жиров до 50-70 г, соли до 6 г. Все блюда готовятся только в протертом виде, исключаются экстрактивные вещества, эфирные масла, продукты, богатые холестерином, а также содержащие грубую клетчатку.
Лечебное питание при заболеваниях печени должно состоять из следующих продуктов и блюд:
- Хлебобулочных изделий – подсушенный или вчерашней выпечки пшеничный хлеб, ржаной хлеб из муки обойного помола, печенье и булочки из несдобного теста;
- Супов – из круп, макаронных изделий, овощей на овощном отваре или молочных, борщ, свекольник, щи только из свежей капусты (овощи и муку не пассеровать), фруктовые супы;
- Мяса и птицы – из нежирных сортов птицы и мяса (кура, телятина, говядина, крольчатина). Готовить следует куском, из котлетной массы или фарша;
- Рыбных – нежирных сортов морская или речная рыба, отварная либо запеченная после отваривания;
- Жиров – сливочного не более 25-30 г в день и растительного не более 30-50 г в день масел. Подсолнечное, кукурузное, оливковое и другие растительные масла в готовые блюда добавляют без кулинарной обработки в натуральном виде;
- Овощных блюд и гарниров – из запеченных и отварных овощей (свежей и некислой квашеной капусты, картофеля, моркови, тыквы, кабачков, зеленого горошка, молодой фасоли). Лук только отварной. Рекомендуется употребление сырых овощей и овощных соков;
- Гарниров и блюд из макаронных изделий и круп – рассыпчатых и полувязких каш (особенно овсяной, гречневой каши). Различных запеканок, пудингов;
- Яиц и блюд из них – в день не более одного яйца или двух белков;
- Фруктов и ягод (кроме кислых сортов) – в сыром виде, а так же в виде компотов, киселей, пюре, варенья;
- Молока – цельного натурального, сгущенного, сухого;
- Молочных изделий – сметаны, свежего творога, сыра, простокваши, кефира, ацидофильного молока;
- Соусов – молочных, сметанных, на овощных отварах, фруктово-ягодных подливок (исключаются пряности, мука с маслом не пассеруется);
- Закусок – овощных салатов, винегретов, вымоченной сельди, желатинового заливного из речной рыбы, отварного языка, творожных паст;
- Напитков – сладких фруктово-ягодных соков, томатного сока, чая, некрепкого натурального кофе с молоком, отвара шиповника;
- Меда.
Это общие рекомендации. Выбор конкретных продуктов для лечебного питания при заболеваниях печени зависит от того, насколько хорошо она функционирует. Диету рекомендуется составлять под наблюдением лечащего врача, поскольку только с его помощью можно учесть все неблагоприятные факторы и избежать серьезных проблем вследствие несбалансированного питания.