Как болит поджелудочная железа симптомы у мужчин
Содержание:
Проявления различных патологий
Панкреатит
Острая форма панкреатита чаще всего развивается при приеме большого количества алкоголя, особенно низкого качества. Провоцировать начало болезни может употребление жирной пищи или травматическое повреждение. В редких случаях болезнь возникает на фоне полного здоровья, гораздо чаще отмечается обострение хронической формы болезни.
Острый панкреатит проявляет себя следующими симптомами:
- болью в верхней части живота, под ребрами. Она имеет опоясывающий характер, высокую интенсивность;
- повышением температуры тела;
- тошнотой и рвотой.
Такие пациенты требуют неотложной помощи, лечение должно проводиться только в условиях стационара.
 Боль – наиболее частый признак панкреатита
Боль – наиболее частый признак панкреатита
Хроническая форма заболевания отличается меньшей выраженностью клинических проявлений. При этом симптомы возникают и развиваются постепенно. Обычно начало болезни провоцируется неправильным питанием или приемом алкоголя. При длительном течении болезни происходит гибель клеток паренхимы железы и замещение их соединительной тканью. При несвоевременном лечении это может стать причиной развития стойкой недостаточности пищеварения.
Пациенты с такой формой панкреатита отмечают появление тупой ноющей боли, ощущение тяжести и распирания под ребрами. Усиление симптоматики всегда связано с приемом пищи, натощак клинические проявления уменьшаются.
Нередко болезнь протекает с чередованием периодов ремиссии и обострения. В таком случае у больного в определенные периоды времени могут появляться признаки, которые характерны для острой формы патологии. При длительном течении может нарушаться толерантность к глюкозе, велика вероятность возникновения сахарного диабета.
Новообразования
С каждым годом количество больных онкологическими заболеваниями поджелудочной железы увеличивается. Так как орган выполняет две функции, пищеварительную и эндокринную, опухоли могут также быть двух видов. Это определяется тем, из каких клеток начинается рост новообразования.
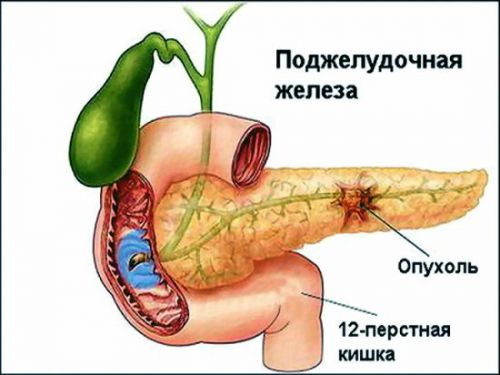 Опухоль поджелудочной железы часто проявляется желтухой
Опухоль поджелудочной железы часто проявляется желтухой
Злокачественная опухоль поджелудочной может проявлять себя как острый панкреатит. Но возможно возникновение симптомов, связанных с прорастанием опухолью желчного протока или его сдавлением. В таком случае у пациента появляется желтуха. Также возможно развитие сахарного диабета вследствие разрушения функционально активных эндокринных клеток железы.
Камни и кисты
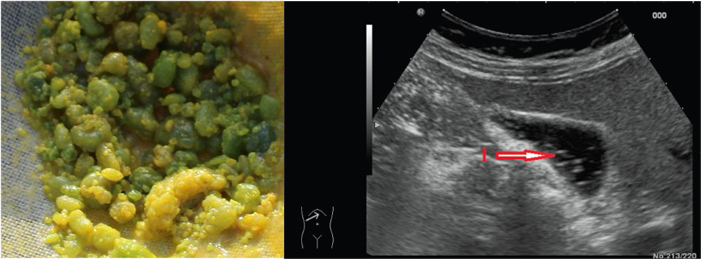
Киста – это новообразование, которое представляет собой полость, отграниченную фиброзной капсулой. Внутри обычно скапливается жидкость. Возникать они могут в любой части органа, при этом признаки данного заболевания поджелудочной железы обычно неспецифичны. Появляется дискомфорт в верхней части живота, нарушается пищеварение, снижается масса тела. Для уточнения диагноза требуется проведение дополнительного обследования.
Камни в поджелудочной железе образуются редко. Они могут появляться как самостоятельно, так и вследствие нарушения минерального обмена в других органах. Иногда они образуются в месте, где раньше имелись патологические изменения ткани железы. Наиболее частая локализация – головка органа, обычно их находят случайно при проведении УЗИ.
Наличие камней в поджелудочной железе может проявлять себя также, как киста и другие новообразования. Иногда конкремент может перекрывать общий желчный проток. В таких случаях появляется желтуха, может возникнуть выраженный болевой синдром.
Зная о том, как проявляют себя заболевание поджелудочной железы, каждый человек может своевременно обратиться к врачу при возникновении патологии. Это позволит вовремя пройти обследование и начать лечение на ранней стадии болезни.
Симптомы заболевания
Начинается проявление патологии с острых опоясывающих болей вверху живота. У мужчин эти боли появляются после обильной жирной еды с неумеренным употреблением алкогольных напитков. Поэтому патологии поджелудочной у представителей мужского пола врачи обычно выводят в отдельную категорию.

Со слабым проявлением симптомов панкреатита взрослые мужчины реже обращаются к врачам, чем женщины, это осложняет последующее лечение патологии, грозит мужчинам исходом болезни вплоть до летального.
Даже при острых приступах заболевания мужчины часто отказываются вызывать скорую помощь, стараются снять боли лекарствами, имеющимися в домашней аптечке. Но это только смазывает клиническую картину заболевания, мешает врачам рассмотреть истинные причины патологии, назначить действенное лечение.

Симптоматика панкреатита:
- сначала боли могут быть терпимыми, и мужчины просто не обращают на них внимания;
- последующие приступы вызывают сильные боли, отдающие под лопатку, в область грудины;
- учащение приступов усиливает боли до развития шокового состояния, коллапса;
- пациенты жалуются на тошноту до рвоты, рвотные массы содержат частички непереваренной пищи, желчь;
- многих пациентов беспокоит расстройство стула;
- затруднение оттока желчи придает коже и склерам глаз желтый оттенок;
- у полных мужчин появляется кожный цианоз на брюшной стенке;
- язык сохнет, его обкладывает желтоватый налет;
- состояние осложняется симптомами общей интоксикации.

Начало болезни сопровождается вздутием живота, мышечным напряжением, раздражением брюшины. Требуется начинать активное лечение, даже после полного курса, которого панкреатит обычно остается в хронической форме.
Пациент выздоравливает, чувствует себя хорошо, но малейшее нарушение диеты или физическое перенапряжение приводят к очередному обострению. Часто острый панкреатит у мужчин заканчивается летальным исходом.
Симптомы хронического панкреатита у взрослых мужчин обусловлены несоблюдением назначенного лечения и диетического питания.

Хронический панкреатит проявляется следующими симптомами:
- болевыми ощущениями разной интенсивности;
- приступообразным характером болей;
- постоянными болями вверху живота, отдающими в спину, левую часть груди;
- тошнотой на голодный желудок и сразу же после еды, иногда до рвоты;
- потерей аппетита;
- изменением вкусовых восприятий;
- вздутием живота;
- частыми нарушениями стула;
- желтушностью кожных покровов.
Провокатором обострения хронического течения болезни обычно бывает нарушение диеты, когда мужчина не может отказаться от тяжелых жирных блюд, алкоголя. Течение хронического панкреатита имеет стадии ремиссии, если мужчина выдерживает назначенный курс лечения, соблюдает диету.
В противном случае обострения становятся все более частыми, что выражается такими симптомами:
- частыми кишечными расстройствами;
- нарушением пищеварения;
- резким похудением;
- развитием диабета.
Осложнения хронического панкреатита – внутренние кровотечения, рост кисты, развитие злокачественных новообразований, поражение печени, хронический энтероколит.
Диета и принципы питания
У взрослых заболевание приобретает хронический характер, а это значит, что питанию должно уделяться должное внимание, поскольку оно способно предотвратить обострения. Каждое обострение влечет за собой замещение нормально функционирующей ткани железы фиброзной
Поэтому с годами у больного развивается недостаточность железы внешнесекреторная и внутрисекреторная.
Основные принципы питания при хроническом панкреатите:
Диета №5п при хроническом панкреатите предусматривает введение в рацион большего количества белковой пищи за счет исключения жирной и углеводов. Также необходимо отказаться от грубых растительных волокон и жирных сортов мяса.
Жареные блюда не допускаются
Пищу рекомендуется готовить в пароварке, тушить и запекать в собственном соку.
Все продукты, вызывающие диспепсию и усиливающие выработку ферментов, также исключают из меню.
Пища при диете больного на хронический панкреатит должна быть сбалансирована по своему составу, блюда подаются в теплом и полужидком виде.
Питание дробное, состоит из 5-6 приемов пищи, при этом порции небольшого объема.
Полный запрет на употребление алкогольных напитков исключает основной фактор опасности для поджелудочной железы.
новые продукты в рацион стоит вводить осторожно, небольшими порциями.
при малейшем недомогании следует отказаться до более полной стабилизации работы поджелудочной железы;
рекомендация к тщательному пережевыванию пищи уместна и для здорового организма, но при заболевании поджелудочной железы это правило должно соблюдаться особенно тщательно, даже если подан суп-пюре.
Диета при обострении хронического панкреатита, несмотря на ограничения, отличается большим разнообразием. Разрешается включать в рацион:
- мясо и птицу нежирных сортов;
- нежирную рыбу в отварном виде;
- вегетарианские овощные протертые супы;
- вегетарианские супы с рисом, с вермишелью, с гречневой, манной, овсяной крупой;
- отварные протертые овощи (картофель, морковь, кабачки, цветная капуста, тыква);
- омлеты из 2-х яиц;
- молочные обезжиренные продукты, некислый и нежирный творог, сметану и сливки в умеренном количестве, кисломолочные продукты;
- спелые фрукты с пониженной кислотностью, протертые ягоды, запеченные яблоки;
- компоты и некрепкий чай с лимоном;
- умеренное количество сливочного и растительного масла;
- каши, приготовленные на воде и молоке в соотношении 1:1;
- отварные макаронные изделия;
- печенье без сахара и домашние сухари из пшеничного хлеба.
Больным противопоказаны блюда с сокогонным действием:
- мясные,
- костные,
- грибные и рыбные бульоны,
- жареные блюда.
Принципиально важным является отказ от алкогольных напитков, поскольку они являются сильными стимуляторами панкреатической секреции.
В период ремиссии расширяется перечень продуктов и показано включение овощей и фруктов уже и в сыром виде. Овощи применяют в составе салатов, гарниров, винегретов и как самостоятельные блюда. Помимо каш можно делать плов с сухофруктами и отварным мясом, макароны, крупеники
Супы готовят не протертыми и осторожно вводятся свекольники, борщи и щи. Для улучшения вкуса используют соусы домашнего приготовления и пряности
При хроническом панкреатите часто назначается лечебный курс приема минеральной воды. Для достижения эффекта воду пьют не для утоления жажды, а согласно рекомендациям приема, определенные ее виды и по указанной системе.
Назначают курс приема воды марок Ессентуки № 4, Боржоми и Смирновская, обладающих особым воздействием на поджелудочную железу:
- предотвращают застойные процессы в желчных протоках, в самой поджелудочной железе;
- снижают риск появления воспалительных процессов;
- нормализуют работу желудка и кишечника.
Симптомы заболевания
Симптоматика болезни у мужчин и у женщин ничем кардинально не отличается. Заболевание проявляется разными признаками в зависимости от стадии воспалительного процесса, формы панкреатита, его причины, степени поражения поджелудочной железы.

Первые признаки проявления панкреатита у мужчин
Симптомами, по появлению которых можно заподозрить панкреатит, являются следующие:
- Абдоминальные боли. Локализация зависит от места поражения железы: если в результате патологического процесса страдают ткани головки ПЖ, то боль ощущается в правом подреберье, при воспалении тела – в области эпигастрия, при патологии хвоста железы – в левом подреберье. Нередко боль носит опоясывающий характер, иррадиируя в поясницу. Болеть может даже внутри груди или внизу живота. Боли плохо купируются привычными анальгетиками или спазмолитиками.
- Нарушение стула. Обычно пациенты жалуются на диарею или появление кашицеобразного, липкого блестящего (из-за содержащегося в нем непереваренного жира) стула.
- Тошнота, рвота после еды.
- Повышение температуры тела, общеинтоксикационные симптомы при остром панкреатите средней степени тяжести и при тяжелом течении заболевания.
Симптомы панкреатита при алкоголизме
Алкогольный панкреатит протекает обычно в виде хронического заболевания с постепенным нарастанием симптоматики:
- снижение массы тела;
- изменение цвета кожи и слизистых (желтуха), появление сыпи на коже;
- частая панкреатогенная диарея, которая провоцирует выведение большей части поступающих с пищей витаминов, микроэлементов, что приводит к нарушению обмена веществ, функционирования всех органов и систем;
- диспепсические симптомы;
- признаки сахарного диабета.
Общие симптомы
Разные формы панкреатита имеют схожую клиническую картину. Симптомы различаются степенью выраженности, длительностью. В клинической картине любой разновидности заболевания присутствуют следующие признаки:
- болевой синдром;
- симптомы диспепсии;
- интоксикация;
- изменение цвета кожных покровов, появление сыпи;
- изменение показателей лабораторных исследований (основное значение для диагностики имеют изменения биохимического состава крови – повышение амилазы, диастазы, щелочной фосфатазы или других панкреатических ферментов);
- обнаружение изменений ткани ПЖ воспалительного, дегенеративного характера при проведении УЗИ, КТ органов брюшной полости.
Проявления острой формы
Острый панкреатит имеет самую яркую клиническую картину. Симптоматика развивается сразу после воздействия этиологического фактора (употребления алкоголя или «запрещенной» пищи). Самочувствие больного резко ухудшается.
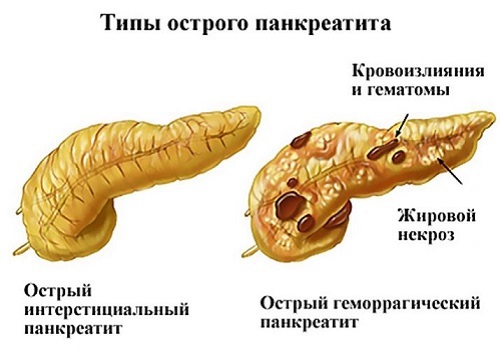
Основные признаки острого воспаления:
- сильная боль в животе локальная или опоясывающая;
- тошнота;
- неукротимая рвота, не улучшающая самочувствие больного (в рвотных массах присутствует непереваренная пища, желчь, при развитии внутреннего кровотечения – кровь);
- вздутие живота;
- расстройство стула (сильная диарея);
- клинические проявления интоксикационного синдрома (лихорадка, общая слабость, тахикардия, артериальная гипотензия, в тяжелых случаях – потеря сознания и другие);
- геморрагические пятна на коже живота, которые располагаются в проекции поджелудочной железы (при тяжелом течении панкреатита или панкреонекрозе).
Признаки хронической формы
Хронический панкреатит имеет волнообразное течение с периодами ремиссии и обострения. Приступы заболевания возникают из-за погрешностей в диете, нарушения режима питания, труда и отдыха, нервного или физического перенапряжения, употребления алкоголя.
Период обострения клинически протекает как острый панкреатит, но симптоматика обычно менее выражена.
Этап ремиссии может протекать бессимптомно, но при длительном течении заболевания с частыми обострениями выявляются симптомы, характерные для хронического панкреатита у мужчин:
- дискомфорт, болезненные ощущения в животе после приема пищи;
- метеоризм;
- проблемы со стулом (диарея или запоры), изменение консистенции и цвета каловых масс;
- желтуха;
- похудение из-за ферментной недостаточности и, как ее следствие, нарушения переваривания пищи до кахексии (крайняя степень истощения);
- признаки авитаминозов, анемии (бледность, сухость кожи, ломкость волос, ногтей, общая слабость, головокружение);
- нарушение аппетита, сна, нервно-психические расстройства;
- симптоматика сахарного диабета из-за разрушения эндокринного отдела ПЖ.
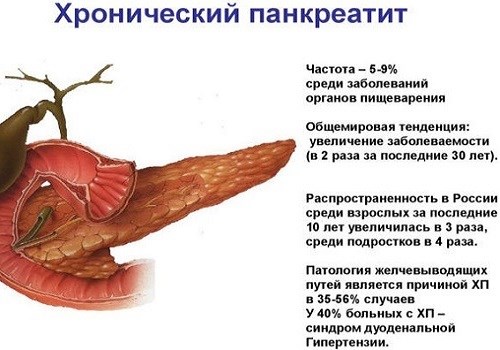
Последствия хронического панкреатита
К самым распространенным осложнениям относится:
- формирование инфекционных уплотнений в железе;
- гнойное воспаление железы и желчных протоков;
- возникновение в пищеводе эрозий (иногда они сопровождаются кровотечением);
- появление в кишечнике и желудке язв;
- рак поджелудочной железы;
- непроходимость кишки двенадцатиперстной;
- сильное понижение уровня глюкозы в плазме;
- сепсис (заражение крови);
- появление свободной жидкости в груди и животе;
- образование хронических кист;
- закупорка вен (это препятствует естественной циркуляции крови в печени и селезенке);
- образование свищей, которые выходят в брюшную полость;
- воспалительно-инфекционные процессы (возникают в животе, сопровождаются повышенной температурой, накоплением жидкости в брюшной полости, нехорошим самочувствием);
- возникновение сильных кровотечений, изобилующих из эрозий и язв в пищеводе и желудке из-за высокого кровяного давления в сосудах органов;
- непроходимость пищи (длительное протекание хронического панкреатита даже может изменять форму поджелудочной железы, в результате чего она передавливается);
- психические и нервные нарушения (расстройство мыслительных и интеллектуальных процессов).
Лечение
Терапия зависит от формы и степени болезни. Хроническая форма успешно лечится в домашних условиях, в то время как острая чаще всего требует нахождения пациента в больнице.
После острого периода пациента выдерживают на голодной диете, которая продолжается до 3 суток. В это время все продукты исключены, но пить воду нужно.
Терапия фармацевтическими средствами проводится с применением таких групп препаратов:
- спазмолитики и анальгетики — Анальгин, Но-шпа, Но-шпа Форте, Папаверин, Метеоспазмил;
- средства для снижения ферментной активности — Омепразол, Сандостатин;
- антибактериальные препараты для предотвращения инфекции — Пенициллин, Цефалоспорин;
- для обмена веществ — внутривенные препараты растворов солей и протеинов;
- сорбенты для ликвидации вздутия и газообразования — Атоксил, Эспумизан, Белый уголь.
Для поступления витаминов и минералов назначают вспомогательные комплексы поливитаминов.
Хирургические методы применяют в случае развития тяжелых осложнений:
- кист;
- абсцессов;
- при значительном объеме лейкоцитарной жидкости в органе или вокруг него;
- для удаления камней из поджелудочной или ее протока.
Несмотря на то, где будет проводиться лечение, оно обязывает к строгому соблюдению определенной диеты. Питание при панкреатите должно соответствовать следующим требованиям:
- оно должно быть дробным — 6 раз в день порциями по 300 грамм;
- жир строго контролируется, предпочтение отдается растительному;
- в случае нарушения углеводного обмена — исключить сладкое и сахар;
- полный запрет на жирное мясо и рыбу, сладкую газировку, острые специи, кислые фрукты и соки, крепкие чай, кофе, какао и шоколад, спиртное.
После завершения лечения мужчине не нужно соблюдать эту диету постоянно, но умеренность в еде обязательно должна присутствовать.
На видео врач энтеролог-гепатолог подробно рассказывает о правильном питании при различных формах панкреатита.
https://youtube.com/watch?v=75tumoQL9l4
Если выполнять все профилактические меры, не допускать излишеств в питании и употреблении алкоголя, следить за состоянием здоровья и устранять неполадки в работе пищеварительной системы, то дискомфортные ощущения, связанные с панкреатитом, навсегда останутся в прошлом.
Симптомы панкреатита у мужчин зависят от формы заболевания и степени поражения поджелудочной железы.

Тактика лечения
Лечение острого панкреатита направлено, в первую очередь, на устранение причины его появления и на снятие воспалительных процессов. Для этого может быть применена медикаментозная, хирургическая терапия, а также диета. При этом обязателен полный отказ от вредных привычек для полной разгрузки болезного органа.
Медикаментозное лечение
При первичной форме панкреатита, как правило, предлагается лечить болезнь консервативным методом. Он включает в себя курсы приема следующих лекарств:
- спазмолитики и обезболивающие внутрь и внутривенно (Но-Шпа, Баралгин, Дротаверин);
- физраствор (с вливанием капельным методом);
- антибиотики для устранения инфекции;
- противорвотные средства;
- препараты, способствующие разрушению ферментов железы для устранения деструктивных изменений (Гордокс);
- препараты, снижающие выработку ферментов и соков (Атропин);
- гормональные средства (Даларгин).
Первые три дня после начала лечения пациенту полагается голодание. Набор лекарственных препаратов может изменяться в зависимости от типа заболевания, интенсивности воспаления, наличия осложнений и основной причины появления панкреатита.
Если функциональность поджелудочной железы нарушена, потребуется прием ферментных препаратов (Панкреатина, Мезима или Фестала). Использование народных методов разрешается только после консультации врача. В таком случае, возможно применение сокотерапии, терапии настоями зверобоя, ромашки, календулы и других трав.
Хирургическое лечение
Проведение хирургического вмешательства при обычной форме панкреатита у мужчин, как правило, не требуется. Однако при возникновении осложнений может понадобиться. Операция проводится при наличии следующих показаний:
- резкое обострение воспаления;
- отсутствие улучшения после консервативной терапии;
- развитие панкреонекроза;
- нарастание процесса интоксикации;
- возникновение псевдокист, кист и раковых опухолей.
При осложнениях используется дренаж (удаление псевдокист и скопившейся жидкости) и частичное или полное удаление органа. После операции назначается специальный реабилитационный режим, медикаментозная терапия и диета.
Диета
Лечебное питание показано всем пациентам вне зависимости от того, в какой форме и при каком методе проводится лечение, поскольку больная железа требует разгрузки и покоя. Диета включает следующие продукты:
- овощи и фрукты с низким уровнем кислот и грубой клетчатки;
- каши и крупы;
- протертые и слизистые супы;
- некрепкий чай, травяные настои;
- нежирные бульоны;
- диетическое мясо, птица и рыба.
Во время лечения категорически запрещен фастфуд, снеки, копченое, жареное, соленое, а также сдоба, кондитерские изделия и сладости. Рацион больного строится следующим образом: первые три — пять дней необходимо придерживаться голодной диеты, предполагающей только питье чистой воды.
Далее, с разрешения врача возможно начинать употребление протертых каш и слизистых супов, подсушенного белого хлеба. Овощи и фрукты вводятся в меню после прохождения основного этапа терапии.
Питаться следует дробно через каждые три — пять часов, не допуская больших перерывов и объемных порций. Готовить можно только на воде и пару, а также при помощи духового шкафа. Употребление соли и приправ рекомендуется свести к минимуму.
Какие причины провоцируют возникновение панкреатита?
- Вредная пища.
- Переедание.
- Алкоголь.
- Отравление.
- Травмы физического характера.
- Чрезмерное принятие лекарств без предписания врачей.
- Пищевая несбалансированность.
- Курение.
- Злоупотребление острой, соленой пищей.
- Инфицирование желудка.
- Холецистит.
- Наследственная предрасположенность.
Кроме панкреатита, существуют и другие заболевания поджелудочной железы у мужчин, при наличии которых может возникнуть даже угроза для жизни. Так нарушение в работе эндокринной системы может вызвать сахарный диабет.
Признаками сахарного диабета считается:
- Сильная жажда.
- Резкая потеря или увеличение массы тела.
- Сильное чувство голода.
- Нарушение сна.
- Частое сердцебиение.
- Потливость.
- Понижение зрения.
- Частые позывы к мочеиспусканию.
- Слабость.
- Ощущение боли.
Если не уделять внимания своему здоровью и самочувствию, проблемы со здоровьем рано или поздно дадут о себе знать в острой или хронической форме.
Любую болезнь гораздо легче предупредить, чем лечить, поэтому будет полезным узнать, какие факторы оказывают влияние на развитие панкреатита.
Вот самые распространенные причины воспаления поджелудочной железы у мужчин:
- Злоупотребление алкоголем. Сюда же можно отнести частое употребление слабоалкогольных напитков, например, пива. Под воздействием спиртного пищеварительные ферменты вырабатываются более активно, но при этом может случиться спазм, и сок поджелудочной не сможет попасть в двенадцатиперстную кишку. Именно из-за этого явления часто возникают приступы острого панкреатита.
- Неправильное питание. Человек может употреблять большое количество фаст-фуда, предпочитать жирную и жареную пищу, и при этом чувствовать себя хорошо. Но это не значит, что в его организме не протекает никаких скрытых патологических процессов. Регулярная интенсивная нагрузка на всю пищеварительную систему приводит к тому, что страдают все органы – не только поджелудочная железа, но и желудок, двенадцатиперстная кишка, желчный пузырь.
- Хронические заболевания органов ЖКТ – язва, гастрит, холециситит – провоцируют развитие панкреатита.
- Также в группе риска находятся мужчины, страдающие от камней в почках.
- Причиной болезни может быть механическое повреждение поджелудочной – пример, при автомобильной аварии, или любой другой несчастный случай, при котором человек получил тупой удар в живот.
Также причины панкреатита у мужчин могут крыться в наследственной предрасположенности к этому заболеванию. Необходимо собрать анамнез – страдали ли близкие родственники от подобных проблем.
К примеру, человека мучают боли, но он не обращается за медицинской помощью, а сам себе назначает обезболивающие средства, и в дальнейшем скрывает этот факт от врача. Это значительно усложняет медработникам постановку диагноза.
Самая главная причина появления заболевания – злоупотребление алкоголем. Его чрезмерные дозы негативно сказываются на нормальной работе многих внутренних органов, в том числе и на поджелудочной железе. Но существует еще множество причин, вследствие которых может развиться панкреатит:
- желчно-каменная болезнь;
- предшествующие инфекционные и другие заболевания;
- осложнения вследствие хирургического вмешательства;
- прием препаратов с побочными эффектами, влияющими на желудочно-кишечный тракт;
- наследственность;
- сильная аллергия.
То есть на фоне других заболеваний начинает развиваться панкреатит в виде осложнения. Поэтому все болезни требуется лечить своевременно.
Провоцирующими факторами является переедание, физические травмы, отравление. Среди причин недуга можно отметить:
- несбалансированное питание;
- частое употребление соленых или острых продуктов;
- холецистит;
- алкоголь и табакокурение;
- наследственная предрасположенность;
- инфекции желудочно-кишечного тракта.
Развитие патологических процессов в поджелудочной железе может оставаться незамеченным в течение нескольких месяцев и даже лет. Так как орган постепенно теряет свои функции, болезнь непременно даст о себе знать. Спровоцировать воспаление и вызвать приступ способны некоторые факторы:
- употребление алкоголя;
- желчнокаменная болезнь;
- избыточный вес;
- вирусные гепатиты;
- отравления;
- наследственность.
Узнайте, какие симптомы панкреатита у женщин.
Способы лечения панкреатита
Лечение болезни зависит от его формы. Методики воздействия на организм отличаются. Острый панкреатит лечится с помощью таких этапов:
- прием препаратов внутривенно для очищения крови от токсинов;
- препараты для избавления от болевых симптомов (Анальгин, Спазмол);
- лекарства, способствующие разрушению ферментов поджелудочной железы – Контрикал, Гордокс и их аналоги;
- гормоны желудочно-кишечного тракта – Соматостатин, Долоргин и прочие;
- препараты, прекращающие рвотные позывы;
- антибиотики.
В период лечения острой формы заболевания больной полностью прекращает употребление пищи и жидкости оральным способом в течение 5 дней. Это требуется для разгрузки поджелудочной железы. Питание должно поступать внутривенно. После этого следует придерживаться строгой диеты. Также обязательно провести промывание брюшины. Что касается хирургического вмешательства, то оно требуется в крайне тяжелых случаях – при извлечении инфицированных тканей поджелудочной железы.
Период лечения в стационаре при остром панкреатите зависит от степени тяжести заболевания. Обычно занимает до 4 месяцев.
Лечение хронической формы заболевания имеет сходство с воздействием на острый панкреатит. Только основная задача – ослабить выделение желудочного сока. Для комплексной борьбы с хроническим заболеванием применяют такие средства:
- Препараты для снятия спазмов в поджелудочной железе. Для этого применяются такие медикаменты: Папаверин, Но-шпа, Спазмол.
- Лекарства, которые уменьшают выделение желудочного сока. Таковыми могут быть: Гастрозол, Дуоран, Ранитин, Альтрамет, Квамател и множество других с аналогичным составом.
- Средства для нормализации пищеварительного процесса. Можно применять Аллохол, Холонертон, Креон, Мезим, Энзистал и многие другие.

Лечение народными средствами
Панкреатит на ранних стадиях можно вылечить с помощью лекарств, приготовленных в домашних условиях. Для этого используются рецепты народной медицины.
Мята, череда, девясил
Для приготовления данного лекарства потребуется взять исходные ингредиенты в равных пропорциях, тщательно перемешать. 3 ст. л. залить 0,5 л воды, поставить кипятиться. После того, как смесь закипит, следует оставить томиться на медленном огне около 5 минут. Настаивать 2 часа, после чего процедить. Принимать по 2 ст. л. 3 раза в день.
Цикорий
Потребуется 3 ч. л. измельченного цикория. Залить 0,5 л воды, довести до кипения и варить около 10 минут. Полученный напиток следует употреблять небольшими дозами в течение дня.
Тмин
Следует взять 1 ч. л. семян тмина, залить 1 стаканом кипятка. Настаивать 3 часа, после чего процедить. Употреблять по 100 мл 3 раза в день перед приемом пищи.

Березовые почки
На их основе можно приготовить настойку. Для этого потребуется 100 г исходного ингредиента. Залить 3 стаканами водки или спирта. Настаивать в прохладном темном месте 1 месяц. Принимать по 1 ч. л. 3 раза в день перед употреблением пищи.
Народная медицина дает действенный эффект при хроническом заболевании. Острую форму такие рецепты не способны вылечить, для этого требуется использовать только быстродействующие медикаментозные препараты.