Онколог назвал ранние симптомы рака кишечника
Содержание:
Рак прямой кишки
Ректальный рак развивается из доброкачественных скоплений полипов, которые по неизвестным медицине причинам перерождаются в злокачественные опухоли. Первые признаки рака прямой кишки – это слабость, разбитость, наличие крови и слизи в кале, ощущение неполного опорожнения кишечника.
На позднем этапе болезни возникают боли, непроходимость кишечника, снижение веса больного, рвота. Если опухоль обнаружена до возникновения метастазов, её удаляют вместе с частью прямой кишки. В некоторых случаях врачам удаётся восстановить естественную проходимость кишечного тракта.
Фото: Рак прямой кишки
Адекватные методы терапии
Хирургическое вмешательство было и остаётся самым эффективным способом лечения онкологии тонкого кишечника.
Полное удаление, или дуоденэктомия двенадцатиперстной кишки, эктомия желчного пузыря и поджелудочной железы, а также желудочная дистальная эктомия – методы вмешательства при борьбе с раком. Если болезнь слишком запущена, может потребоваться резекция всей правой части толстого кишечника.
Соединение хирургическим методом петли прооперированного органа (энтероанастомоз) способствует восстановлению участков, подверженных резекции. С аналогичной целью может применяться сочленение петель толстой и тощей кишок (энтероколоанастомоз).
Вспомогательную функцию оказывает химиотерапия. В тяжёлых случаях, когда опухоль не операбельна, такая терапия направлена на облегчение болезненных проявлений и страданий пациента.
Ради улучшения послеоперационных результатов в период реабилитации, а также для паллиативного способа, для продления жизни больного используется лучевая терапия, поскольку для лечения рака она неэффективна.
Послеоперационный период
Реабилитация пациента, перенесшего хирургическое вмешательство, занимает довольно длительное время, потому как функционирование пищеварительной системы будет представлять собой сложнейший биохимический процесс, и восстановить работу кишечного тракта сложно. В правильный уход за швами входит ежедневная обработка и смена повязки.
Главная роль отводится диетическому питанию. Первые несколько дней употребляются преимущественно жидкие супы с овощами, овощное пюре, бульоны, каши, компоты из мяты, душицы, чабреца, шиповника. Далее пищевой рацион после операционной терапии ракового заболевания тонкой кишки может не сильно отличаться от привычного меню больного. При возникновении симптомов нарушения работы кишечника, таких как отрыжка, запоры, изжога, следует скорректировать питание таким образом, чтобы устранить эти симптомы. При отёках конечностей лучше исключить соль и приправы, при поносе, спазмах и расстройствах желудка кушать растительную пищу. Это нормализует пищеварительный процесс. В частности, можно вернуться к диетическому питанию до полного восстановления
Есть рекомендуется малыми порциями несколько раз в день, между приёмами пищи важно пить как можно больше жидкости
Профилактические меры
Для предотвращения появления и рецидива онкологических образований, поражающих тонкий отдел кишечника, необходимо соблюдать элементарные правила:
- активный образ жизни, независимо от возраста;
- в составе питания должны преобладать грубые растительные волокна, а животные жиры – ограничиваться;
- обязательное ежегодное профобследование всего организма;
- входящие в группу риска люди обязательно должны состоять на диспансерном учёте у специалиста-онколога;
- своевременное лечение хронических болезней органов ЖКТ;
- безотлагательное обращение к врачу в случае возникновения тревожных симптомов.
Прогнозы на исцеление
Сроки жизни пациентов, страдающих раком тонкой кишки, зависят от нескольких факторов: возраст больного, гистологическое строение, диаметр, тип злокачественной опухоли, своевременность проведения резекции. Новообразование, обнаруженное вовремя, не метастазирующее в лимфоузлы и близлежащую ткань желудочно-кишечного тракта, после проведения операции позволяет 40% пациентов прожить ещё как минимум пять лет. Таков прогноз врачей.
Классификация
Согласно гистологии недоброкачественные новообразования тонкой кишки представлены следующими видами:
По гистологическому типу
Аденокарцинома – представляет собой рак, развивающийся из железистой ткани организма. Редкая форма онкологии тонкого кишечника, формирующаяся в пределах большого сосочка двенадцатиперстной кишки. Такая опухоль обычно изъязвлена и имеет ворсистую поверхность.
Карциноид – по структуре напоминает эпителиальную форму рака тонкого кишечника, встречающуюся чаще всего, потому как локализуется в любом отделе кишечника. Наиболее частая локализация в аппендиксе (червеобразном отростке), менее в подвздошной и еще реже в прямой кишках.
Лимфома – относительно редкий вид опухолеобразования в тонком кишечнике. По статистике лимфома формируется только в 18% случаев заболевания рака тонкого кишечника. В данной группе опухолевидного процесса различают лимфосаркомы и лимфогранулематоз или болезнь Ходжкина.
Лейомиосаркома – достаточно крупная опухоль, составляющая в диаметре более 5 сантиметров. Такой вид опухолевидного образования легко пальпируется через брюшную стенку и является основной причиной кишечной непроходимости, затем перфорации стенки кишки и кровотечения.
Типы роста опухоли
В зависимости от характерного развития имеющегося новообразования, рак тонкой кишки подразделяется на два вида: экзофитный и эндофитный.
Экзофитного характера опухоль растет в просвет кишок, тем самым, вызывая стаз определенного отдела тонкой кишки, и в дальнейшем перетекая в кишечную непроходимость. Кроме этого, экзофитная опухоль является образованием с четко определенными структурированными границами, имея внешнюю схожесть с полипами, грибами или бляшками. В случае изъязвления такой опухоли она становится похожей на блюдце в центральной части.
Этот тип роста опухоли характеризуется проникновением опухоли в другие органы без каких-либо видимых границ. Опухоль как бы расплывается по стенкам, перетекая оболочки органов и проникая в другие области организма по лимфатическим сосудам и сплетениям.
Такой тип опухоли не вырастает в просвет органа и не имеет определенных выраженных границ. Эндофитный вид роста опухоли сопровождается перфорацией тонкой кишки и последующим кровотечением.
Всемирная систематизация по статистике опухолевых образований в тонком кишечнике по классификации TNM выглядит так:
- Tis – преинвазивная онкология;
- T1 – разрастание ракового образования в подслизистом слое стенки кишки;
- Т2 – разрастание опухоли в слое ткани мышц тонкой кишки;
- ТЗ – проникновение опухоли в субсерозный слой стенок тонкой кишки или участка, находящегося за брюшиной протяженностью не более 2-х сантиметров;
- Т4 – врастание образования в отделы брюшины, а также другие участки кишечника длиной более 2-х см, окружающих кишку органов;
- M0 и N0 – опухоль развивается без метастазирования;
- N1 – метастазирование в окружающие лимфоузлы (брыжейки, желудочного участка, панкреатодуоденального отдела и печени);
- обнаружение переносчиков рака в сальнике, почках, отделах брюшины, надпочечниках, в области печени, легких и костной ткани.
Перейдя по этой ссылке, вы можете прочитать про симптомы рака тонкого кишечника.
Метастазы
Метастазы являются осложнением рака тонкого кишечника. Они возникают на III и IV стадии. Сначала метастазы появляются в ближайших, а затем в отдаленных от кишки органах.
Метастазы при раке тонкой кишки IV стадии появляются в печени, почках, желудке, сальниках, надпочечниках, легких и даже костях. Для их выявления проводят УЗИ или МСКТ органов брюшной полости, рентгенографию грудной клетки и сцинтиграфию костей.
Диагностика
Во время диагностирования рак дифференцируют с туберкулезом тонкой кишки, блуждающей почкой, болезнью Крона, раком толстого кишечника, опухолями яичников или тонкой кишки, врожденным стенозом.
Первым делом проводится анализ крови. По показателям и онкомаркерам можно судить об онкологии.
Инструментальная диагностика рака тонкого кишечника:
- рентгеноскопия с применением бария;
- фиброгастроскопия – это обследование слизистой кишечника с помощью трубки с камерой;
- электрогастроэнтерография – исследование моторики желудочно-кишечного тракта;
- ангиография сосудов – рентгенологический метод обследования кровеносных сосудов с применением контрастного вещества;
- колоноскопия – метод исследования толстой и тонкой кишки с помощью колоноскопа;
- лапароскопия – инвазивная методика обследования через прокол в брюшной полости;
- КТ, МРТ;
- биопсия.
Пункция очень важна для установления типа и стадии онкологии.
Лечение
Лечение рака происходит путем оперативного вмешательства и химиотерапии. Образование удаляют вместе с пораженным участком кишки, брыжеечкой и лимфатическими узлами. Вид операции зависит от стадии и локализации рака. Например, при поражении 12-ти перстной кишки проводится дуоденэктомия с дистальной эктомией желудка и поджелудочной железы.
Показания к химиотерапии:
- рак кишечника на последней стадии;
- чувствительность новообразования к химиотерапии;
- предоперационный и послеоперационный период по поводу удаления онкологии (с целью уменьшения вероятности появления метастазов).
Препараты останавливают рост и распространение раковых клеток, снижают симптоматику и увеличивают продолжительность жизни.
После оперативного лечения и курса химиотерапии пациент ощущает облегчение. В послеоперационный период больного обязательно обследуют с целью исключения метастазирования и развития опасных последствий, например, пареза кишечника.
Продолжительность жизни
Прогноз благоприятный, он зависит от стадии, на которой пациент начал лечение. Этот вид рака при своевременном обращении в больницу полностью излечивается. Пациенты в таком случае живут полноценной жизнью, не вспоминая о страшной болезни.
В среднем после удаления опухоли при отсутствии метастазов в 35-40% случаев люди живут не менее 5 лет. Продолжительность жизни пациентов, у которых диагностирован рак III и IV зависит от динамики метастазирования, в каких органах появились метастазы.
Профилактика
Профилактические меры:
- вовремя удалять доброкачественные образования, в том числе кисты и полипы;
- хотя бы раз в год проходить профилактическое обследование, особенно в возрасте после 40 лет;
- своевременно лечить воспалительные заболевания ЖКТ, при хронических болезнях встать на учет к специалисту;
- правильно питаться, соблюдать диету, отдавать предпочтение продуктам с высоким содержанием грубой клетчатки;
- отказаться от вредных привычек;
- вести активный образ жизни;
- при подозрении на онкологию немедленно посетить врача.
После операции по поводу удаления онкологии пациентам также необходимо придерживаться мер профилактики. В таком случае меньше шансов появления рецидива.
Рак тонкой кишки является болезнью, которая угрожает жизни пациенту, но благодаря тому, что кишка плохо снабжается кровью, у пациента есть надежда на выздоровление. Главное, обнаружить болезнь, пока не начался процесс метастазирования.
Причины
В гастроэнтерологии в 50% случаев встречается рак 12-ти перстной кишки, онкология тощей кишки — в 30% пациентов, онкология подвздошной кишки – в 20%.
Чаще всего онкологическое заболевание вызвано хроническими ферментативными или воспалительными болезнями органов ЖКТ, например:
- язвой желудка или 12-ти перстной кишки;
- дуоденитом;
- энтеритом;
- болезнью Крона;
- целиакией;
- язвенным колитом;
- дивертикулитом.
Предрасполагающим фактором к зарождению раковых клеток является курение, злоупотребление алкоголем или употребление наркотиков, радиоактивное облучение, неправильное питание. Подвержены появлению злокачественного образования тонкого кишечника люди, которые в большом количестве едят жаренную и жирную пищу, соленья и консервы.
Другие причины рака:
- раздражение стенок тонкой кишки желудочным соком или желчью;
- врожденные аномалии развития тонкого кишечника;
- генетическая предрасположенность;
- доброкачественная опухоль кишечника;
- злокачественные образования в других органах, которые могут метастазировать в кишку;
- диффузный полипоз.
Существует неразрывная взаимосвязь между раком толстого и тонкого кишечника.
Лечение
Лечение раковой опухоли – сложный и многофакторный процесс, который довольно тяжело переносится пациентом из-за использования агрессивных методик. Однако именно такой подход позволяет бороться с заболеванием и достигать положительных результатов.
Хирургическое
На сегодняшний день единственным методом лечения, дающим реальные результаты, является резекция кишки, то есть хирургическое удаление поражённой области. Объем конкретной операции и используемые в её ходе приёмы полностью определяются текущим состоянием больного и степенью распространённости рака. В целом можно выделить два типа вмешательства:
- операции радикальные (их основная цель – полностью удалить источник проблемы, а именно поражённую часть кишки и близлежащие ткани, повреждённые процессом);
- паллиативные процедуры необходимы для облегчения состояния пациента.
Химиотерапия
Если опухоль нельзя удалить или образование признаётся чувствительным к химическим препаратам, то в курс лечения обязательно включается химиотерапия. Процедура подразумевает введение в организм мощных токсинов, которые призваны деструктивно воздействовать на клетки опухоли. К сожалению, такое лечение проходит очень тяжело, часто затрагивает клетки здоровых органов, и имеет большой перечень побочных эффектов:
- облысение;
- повреждение слизистых оболочек;
- гибель части кровяных клеток (то есть, ослабевание иммунитета);
- тошнота и рвота.
Стоит отметить, что даже наличие ярко выраженных побочных эффектов не является поводом для прекращения терапии данным методом.
Лучевая терапия
Лучевая терапия является дополнительным методом, который применяют с целью усиления эффекта от химиотерапии и проведённой операции. Производится процедура с помощью специальных приборов с ионизирующим излучением, источником которого является радиоактивное вещество.
 Больные клетки погибают за счёт излучения от радиоактивного вещества
Больные клетки погибают за счёт излучения от радиоактивного вещества
Действие основано на том факте, что раковые клетки более восприимчивы к такому типу излучения, под его воздействием в них развиваются множественные мутации, из-за чего больные клетки погибают. Здоровые клетки имеют большее сопротивление к такому излучению, поэтому деструкции обычно не поддаются. В отдельных случаях лучевая терапия позволяет минимизировать симптоматические проявления развивающегося рака.
Народные методы
Стоит понимать, что рак – это очень серьёзное и опасное заболевание, и именно поэтому оно требует активного традиционного лечения. Народные методы в таком случае могут играть только вспомогательную роль, укрепляя организм и помогая облегчить симптоматические проявления.
В разных источниках можно встретить следующие рецепты для пациентов с раком тонкого кишечника:
- Капустный сок рекомендуют принимать по 100 мл ежедневно как минимум месяц.
- Отвар из крушины (2 части) и аптечной ромашки (1 часть). Состав заливается горячей водой и проваривается на медленном огне около 10 минут.
- Отвар из корня аира (на 30 грамм основного ингредиента понадобится литр воды), который пьют в теплом виде каждое утро.
- В качестве иммуномодулятора можно использовать настойку из околоплодника обычного грецкого ореха. Для приготовления состава околоплодную часть орехов в количестве 25 штук помещают в 2 литра сахарного сиропа и настаивают трое суток. Принимают полученный настой ежедневно по две столовые ложки до еды.
- Тыквенный сок (его нужно пить по половине стакана в день для поддержания иммунитета).
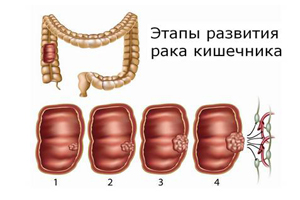
Стадии развития
В развитии рака кишечника четко прослеживается пять стадий. Полное отсутствие или слабая выраженность проявлений наблюдается вплоть до второй (в редких случаях даже до третьей) стадии. На третьей и четвертой стадиях у пациента появляются сильные боли, вынуждающие его обратиться за врачебной помощью.
Стадии развития рака кишечника:
- 0 стадия характеризуется наличием небольшого скопления атипичных клеток, отличающихся способностью к быстрому делению и способных переродиться в раковые. Патологический процесс ограничивается пределами слизистых оболочек.
- 1 стадия – начинается довольно быстрый рост раковой опухоли, она не выходит за пределы стенок кишечника, пока не могут образовываться метастазы. Из симптомов могут иметь место расстройства органов пищеварительного тракта, которым пациент не уделяет должного значения. На этом этапе при обследовании пациента с помощью колоноскопии уже можно обнаружить появление неоплазии.
- На 2 стадии опухоль разрастается до 2-5 см и начинает проникать в стенки кишечника.
- 3 стадия характеризуется повышением активности раковых клеток. Опухоль быстро увеличивается в размерах, проникает сквозь стенки кишечника. Раковые клетки проникают в лимфатические узлы. Поражаются также соседние органы и ткани: в них возникают регионарные очаги поражения.
- На 4 стадии опухоль достигает максимальных размеров , даёт метастазы в отдалённые органы. Происходит токсическое поражение организма продуктами жизнедеятельности злокачественного новообразования. В результате нарушается работа всех систем.
Продолжительности жизни обуславливается величиной новообразования и его способностью к локализации. Опухолевые клетки, распространившиеся в поверхностном слое эпителия, позволяют выживать 85% больным. При пораженном мышечном слое ситуация усугубляется – показатель выживаемости не превышает 67%.
В соответствии с Международной классификацией, выделяют:
- Аденокарциному;
- Коллоидный рак;
- Перстневидно-клеточный;
- Плоскоклеточный;
- Недифференцированные и неклассифицируемые формы.
Наиболее часто (около 80% случаев) диагностируется аденокарцинома – железистый рак, берущий свое начало из эпителия слизистой оболочки кишечника. Такие опухоли бывают высоко- умеренно- и низкодифференцированными, что определяет прогноз. Перстневидно-клеточный рак нередко поражает молодых людей, а плоскоклеточный чаще локализуется в прямой кишке.
Виды новообразований
Характер роста раковых опухолей тонкого кишечника позволяет разделить их на два вида:
- Экзофитные, растущие внутрь кишечного просвета. На начальной стадии патологического процесса опухоль вызывает застой физиологического содержимого пораженных отделов тонкой кишки (стаз), который со временем переходит в кишечную непроходимость. Для экзофитных опухолей, внешне напоминающих бляшки, полипы или грибы, характерно наличие четко определенных структурированных границ. При изъязвлении опухолей экзофитного типа они приобретают блюдцеобразную форму.
- Эндофитные (инфильтративные), считающиеся более злокачественными и опасными. Опухоли этого типа не имеют четких границ. Расплываясь по стенкам пораженной кишки, они послойно поражают ее оболочки и проникают в соседние и отдаленные органы через сеть лимфатических сосудов. Опухоль этого вида может привести к перфорации кишечной стенки и кровотечению.
Гистологическое строение раковых опухолей тонкой кишки является основанием для разделения их на:
- Аденокарциномы: опухоли, возникающие из железистых тканей. Самой частой локализацией этих довольно редких новообразований является область большого дуоденального сосочка двенадцатиперстной кишки.
- Карциноиды: этот тип злокачественных новообразований, образующихся из эпителиальных клеток, может локализоваться в любом отделе толстого и тонкого кишечника. Чаще всего его обнаруживают в аппендиксе, подвздошной и прямой кишке.
- Лимфомы: достаточно редкий вид рака тонкой кишки, представленный лимфогранулематозом и болезнью Ходжкина.
- Лейомиосаркомы: опухоли этого типа бывают настолько крупными, что без труда пальпируются сквозь брюшную стенку. Крупный размер опухоли провоцирует кишечную непроходимость, заканчивающуюся перфорацией кишечной стенки и кровотечением.
Поскольку у большинства заболевших рак тонкой кишки развился на фоне хронических заболеваний органов ЖКТ и воспалительных процессов, протекающих в разных отделах тонкого кишечника, можно предположить, что спровоцировать возникновение злокачественного новообразования может наличие:
К числу предрасполагающих факторов также относят:
- пристрастие к курению табака и употреблению алкогольных напитков;
- питание копчеными, жирными, жареными блюдами и злоупотребление красным мясом;
- воздействие радиоактивного излучения.
Вероятной причиной того, что раковая опухоль чаще всего поражает ткани двенадцатиперстной кишки, является то, что, будучи начальным отделом тонкого кишечника, она первой вступает в контакт с канцерогенами, содержащимися в пище, в желчи и панкреатическом соке, выделяемом поджелудочной железой.
Симптомы рака кишечника: проявление у взрослых
Признаки рака кишечника проявляются на поздних сроках болезни. Симптомы онкологии кишечника на ранних стадиях протекают вяло, практически не заметно
Но и на них следует обратить внимание, что бы исключить необратимые последствия
Симптомы рака кишечника в зависимости от вида:
- При стенозной онкологии появляются запоры и колики из-за суженого просвета. При этом на первой стадии рака человек страдает от вздутия и метеоризма с облегчением после дефекации.
- Признаки рака кишечника энтероколитного типа – постоянно меняющийся стул от поноса до запора и наоборот.
- Диспептический вид отличается постоянными отрыжками с изжогой и появлением горечи во рту.
- Псевдовоспалительная онкология несет за собой тошноту со рвотой, озноб, повышение температуры и нестерпимые боли.
- Симптомами рака кишечника циститного вида является появление крови при мочеиспускании с болевыми ощущениями.
- довольно часто при развитии злокачественной опухоли в кишечнике больные испытывают наполненности, даже после удачного похода в туалет;
- у некоторых наблюдается резкое необъяснимое похудание, при том, что соблюдается привычный режим и рацион питания;
- присутствие кровяных примесей в кале также может свидетельствовать о развитии онкологического процесса в кишечнике;
- первые признаки кишечной онкологии обычно слабо выражены, поэтому могут приниматься за общее недомогание (сонливость, общая слабость, быстрая утомляемость) или нарушения пищеварения. Однако с усугублением процесса они становятся более выраженными и дополняются.
Признаки рака кишечника определяются от сосредоточения опухоли и стадии её развития. Если опухоль поразила правый отдел органа, то возникают такие симптомы:
- понос;
- присутствие крови в стуле;
- болезненные ощущения в области живота;
- анемия.
Развитие опухоли в левой части кишечника:
- Пациент жалуется на постоянные запоры, трудности во время выведения кала, вздутия живота.
- Наблюдается частое чередование жидкого стула с запорами, через сужение и расслабление просвета толстой кишки.
- Выведение кала происходит с большими трудностями, часто с кровью и слизью, сопровождается болезненными ощущениями.
- Запоры, поносы;
- Проблемы с пищеварением – метеоризм, вздутие, урчание;
- Присутствие крови в кале;
- Боль в области живота;
- Потеря массы тела;
- Ложные позывы или тенезмы;
При осложнениях в виде:
добавляется ряд других симптомов.
- рецидивирующие боли в животе сопровождающиеся “привкусом меди”;
- рвота и тошнота;
- потеря веса;
- анемия;
- нарушения работы печени.
- появление в кале примесей крови, гноя, слизи;
- ложные позывы к опорожнению;
- интоксикация организма;
- метеоризм;
- острая боль при дефекации.
Симптомы рака кишечника у женщин и мужчин
Признаки рака кишечника у мужчин и женщин при таком течении практически ничем не отличаются. Позже, если опухоль прогрессирует и распространяется на соседние органы, то у мужчин первой поражается простата, а у женщин – влагалище, также поражаются ректальное пространство и анальный канал.
Если это онкология, клинический исход не всегда благоприятный. Проявляется злокачественное новообразование у женщин после 35 лет, при первичной форме не дает распространение метастазов в матку. Сначала пациентка испытывает общую слабость во всем теле и классические признаки диспепсии, потом проявляются специфические признаки опухоли кишечника. Это:
- рецидивирующая боль при опорожнении кишечника;
- сбой менструального цикла;
- кровь в каловых массах;
- нарушенное мочеиспускание;
- резкое похудение, отсутствие аппетита;
- примеси крови в суточной порции мочи;
- отвращение к жареной, жирной пище.
Поздние стадии рака кишечника характерны добавлением общих симптомов к местным. Проявляются признаки онкологии кишечника:
- Кожа становится сухой и бледной.
- Частые головокружения и головные боли.
- Слабость и усталость пациента.
- Беспричинная потеря веса и истощение.
- Поражения иных систем и органов организма.
- Малое наличие крови в организме, низкий уровень белка в ней.
Как выявляется заболевание?
Для того чтобы установить диагноз, необходимо провести комплексное обследование. В него будет входить сочетание нескольких методов исследования. Для диагностики применяют:
- Клинический метод. При опросе, осмотре, пальпации выясняются обстоятельства болезни и локализация патологического процесса. При большом объеме конгломерата опухоли удается выявить её на этом этапе обследования.
- Лабораторный метод. При проведении исследования выявляется анемия, диспротеинемия (СОЭ выше нормы), изменение печеночных проб и нарушение переваривания при изучении кала. Возможна положительная реакция на скрытую кровь или наличие её в кале в больших количествах.
- УЗИ. При обследовании самого кишечника редко удается обнаружить опухоль из-за пневматоза. Этот метод позволяет быстро обнаружить поражение при заболевании других органов (паренхиматозных – печени и т.д.).
- Эндоскопическая диагностика. Применяются как капсульные, так и лапароскопические методы.
- Рентген кишечника с контрастом. Данный метод позволяет не только увидеть на снимках локализацию новообразования, но и определить направление его роста (в просвет, в толщу и т.д.). Широко используется с бариевой взвесью.
- МРТ тонкого кишечника.