Перитонит у детей: причины, симптомы и лечение
Содержание:
Диагностика перитонита
Первоначально врач выясняет, как и когда началось заболевание. Затем он приступает к физикальному обследованию, включающему осмотр, пальпацию, перкуссию и аускультацию пациента — эти методы помогают в постановке диагноза. Существует ряд специфических симптомов, позволяющих подтвердить или опровергнуть перитонит:
- Розанова — вынужденное положение с приведенными к животу коленями.
- Элекера — усиление боли при перемене положения из сидячего в лежачее.
- Спижарного — появления звонкого звука в области печени при перкуссии.
- Щеткина-Блюмберга — усиление болезненности при одергивании врачом руки от живота больного.
- Склярова — шум плеска в животе.
- Мондора — равномерное шарообразное вздутие живота.
- Винтера — живот не участвует в акте дыхания.
- Кулленкампфа — резкая болезненность при ректальном обследовании.
Уже на основании физикальных данных врач должен определить болезнь. Протокол диагностики перитонита также включает проведение лабораторных и инструментальных исследований:
- общий анализ крови;
- биохимический анализ крови;
- оценка свертываемости;
- определение группы крови и резус-фактора;
- общий анализ мочи;
- ЭКГ;
- рентгенография грудной клетки и брюшной полости;
- УЗИ органов живота.
В сомнительных случаях для окончательной постановки диагноза проводят лапароскопию, позволяющую определить источник и характер воспаления, а также лапароцентез — прокол передней брюшной стенки для исследования содержимого брюшной полости.
Лечение
Перитонит у детей любого возраста предполагает обязательное хирургическое вмешательство. Производится лапаротомия (разрезается брюшная стенка для доступа к внутренним органам), исследуется состояние брюшины. По возможности устраняется основная причина воспаления, брюшная полость тщательно промывается антибиотиком (раствором) или другими, более щадящими противобактериальными средствами. После того, как края раны сшиваются, в неё вставляется дренаж, который служит для санации брюшины антибиотиками. После операции лечение предполагает назначение:
- массивной инфузионной терапии;
- антибиотиков внутривенно;
- жаропонижающих препаратов;
- средств для устранения интоксикации и улучшения микроциркуляции крови;
- специальной диеты: врачи расскажут родителям, чем кормить ребенка при перитоните; обычно разрешаются куриный бульон, йогурты без добавок, пюре из овощей (кабачков, картофеля или тыквы), рисовый отвар, каши на воде, мёд, фрукты и ягоды с пониженной кислотностью.
До приезда скорой родители могут предпринять следующие меры для облегчения состояния малыша:
- жаропонижающие препараты на основе ибупрофена или парацетамола;
- протереть кожу спиртом для снижения температуры;
- сделать холодные компрессы на лоб, затылок, подмышечные впадины.
Без врачей с заболевшим ребёнком больше ничего делать нельзя. При правильной и своевременной операции, а также при соблюдении всех рекомендаций в постоперационный период здоровье ребёнка после перитонита полностью восстанавливается и не даёт знать о перенесённом заболевании.
Перитонитом называется воспаление брюшины. Брюшина это разновидность соединительной ткани. Она состоит из двух листков.
Один из них выстилает стенки брюшной полости. Второй покрывает внутренние органы, находящиеся в брюшной полости. Существуют два видоизмененных образования брюшины — брызжейка и сальник. Они защищают органы, находящиеся в брюшной полости, от травм и смещения.
Перитонит у детей имеет ряд особенностей. Органы и системы ребенка до конца не сформированы, поэтому в первую очередь ухудшается общее состояние ребенка, а симптомы воспаления брюшины выражены не так отчетливо.
Причины заболевания
- осложненный острый аппендицит
- кровотечения в брюшную полость
- нарушения целостности органов брюшной полости
- непроходимость кишечника
- травмы и разрывы органов
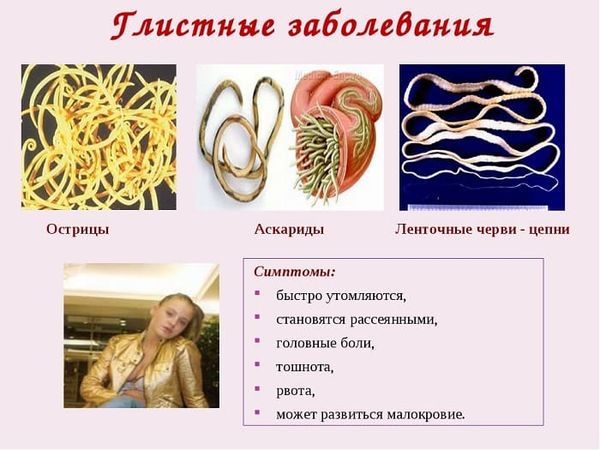
- последствия паразитарной инфекции
- воспалительные заболевания органов брюшной полости и их осложнения
- пупочный сепсис
- попадание мекония в брюшную полость
- диплококковая инфекция
Состояние ребенка ухудшается на глазах. Поднимается температура до 38 градусов и выше, ребенок беспокоен, аппетит отсутствует. Появляются боли в животе без четкой локализации, рвота, может быть понос или отсутствие стула. Стенка живота напряжена, ребенок не дает до нее дотронуться. Кожа приобретает землистый оттенок, становиться сухой. Появляются симптомы раздражения брюшины.
Диагностика
При возникновении любых болей в животе ребенка должен осмотреть хирург. Он проводит поверхностную и глубокую пальпацию живота и оценивает состояние ребенка. Обязательно делается анализ крови и мочи. В случае необходимости проводится рентгенологическое и ультразвуковое обследование органов брюшной полости. Если проведенные обследования позволяют заподозрить перитонит, ребенок должен быть немедленно госпитализирован.
Лечение перитонита у детей
При возникновении перитонита необходимо хирургическое вмешательство.
Врач производит лапаротомию и исследует состояние брюшной полости. Устраняется причина перитонита (например, при непроходимости кишечника удаляется поврежденный отрезок кишечника), брюшная полость промывается раствором антибиотика и другими противобактериальными средствами.
Края раны сшиваются и в нее вставляют дренаж, через который в послеоперационном периоде вводят антибиотики и другие растворы для санации брюшной полости.
Одновременно проводится массивная инфузионная терапия, внутривенно вводятся антибиотики и средства для устранения интоксикации, жаропонижающие препараты, средства, улучшающие микроциркуляцию крови.
Прогноз
Начальная стадия перитонита переходит в стадию компенсированную, организм ребенка пытается бороться с воспалением, и иногда этот процесс приобретает локализованный характер. Однако чаще наступает стадия декомпенсации. В этом случае только неотложная хирургическая помощь может спасти жизнь ребенку. Большое значение имеет своевременность обращения за медицинской помощью и общее состояние ребенка при поступлении в стационар.
Восстановительный период после операции
Время заживления брюшной стенки у пациентов зависит от состояния здоровья больного и индивидуальных особенностей организма. Первое время после операции необходимо придерживать живот рукой при кашле и смехе, аккуратно подниматься с кровати, опираясь на руку, и не напрягать пресс. Для облегчения состояния рекомендуется использовать бандаж. В первые дни следует ограничить ходьбу, по мере восстановления активное движение способствует предотвращению спаечного процесса в брюшной полости. Для ускорения заживления послеоперационного рубца больному назначается лазеротерапия или УВЧ. Кроме этого, восстановить силы больному после операции помогает диетическое питание:
- В первые дни необходимо ограничить количество потребляемой пищи. Желательно есть жидкую манную кашу, приготовленную без молока, пить много воды и употреблять кисели.
- Исключить продукты, способствующие брожению и газообразованию: капусту, чечевицу, фасоль, горох, молоко, свежий хлеб, квас, шоколад.
- Не употреблять продукты в жареном и копченом виде, содержащие жир, много соли, пряности.
- Постепенно рацион можно расширить и включить в него овощи, приготовленные на пару, молотое диетическое мясо, нежирную рыбу. Все продукты должны быть приготовлены на паровой бане, запечены или отварены.
- К обычному рациону вернуться рекомендуют не раньше, чем через неделю или две после операции. Газированные напитки и фастфуд лучше не употреблять.

Выполнение всех рекомендаций врача, применение физиотерапии и правильная диета помогут избежать осложнений в послеоперационный период и быстро вернуться к обычной жизни. При первичном перитоните инфицирование брюшины происходит с током крови или лимфы, поэтому для его профилактики необходимо своевременно лечить очаги хронической инфекции в организме.
ЛЕЧЕНИЕ
Что касается выбора методики оперативного лечения, мировое сообщество детских хирургов прошло достаточно длительный эволюционный путь, и в настоящее время «золотым стандартом» и методом выбора при аппендикулярном перитоните стала лапароскопическая аппендэктомия, санация и дренирование брюшной полости.
Многие зарубежные клиники оставляют тем не менее возможность оперировать «открытым» способом в тех случаях, когда хирург владеет этой методикой более уверенно.
Лапароскопическая аппендэктомия противопоказана при:
- периаппендикулярном абсцессе 3 ст.
- тотальном абсцедирующем перитоните.
При периаппендикулярном абсцессе 3 ст., учитывая сформированные отграничения от брюшной полости в виде капсулы, показана пункция и дренирование абсцесса под УЗ-контролем. При тотальном абсцедирующем перитоните, учитывая отсутствие свободной брюшной полости и наличие синдрома кишечной недостаточности (СКН), выполнение лапароскопии не только нецелесообразно, но и технически невозможно. В данной ситуации только лапаротомия может обеспечить выполнение декомпрессии желудочно-кишечного тракта (ЖКТ), полноценную санацию брюшной полости.
Для профилактики внутрибрюшного компартмент-синдрома и осуществления программированных санаций брюшной полости (при невозможности эффективно ее санировать одномоментно) в каждом случае индивидуально необходимо решить вопрос об ушивании брюшной полости и дренировании либо «открытом» ведении живота с использованием вакуум-терапии. Преимущества лапароскопической операции: хорошая визуализация операционного поля, полноценная санация брюшной полости, атравматичность эндоскопической манипуляции и отсутствие ран передней брюшной стенки.
Таким образом, практически при всех формах аппендикулярного перитонита мы применяем лапароскопическую аппендэктомию, санацию и дренирование брюшной полости. В подавляющем большинстве случаев брюшную полость дренируется по А. И. Генералову одним силиконовым трубчатым дренажом из полости малого таза, при условии, что в раннем послеоперационном периоде пациенты находятся в кровати в положении по Федорову.
При сохранении отграничений в брюшной полости после разрушения периаппендикулярного абсцесса 2 ст. дренаж проводим через ложе абсцесса либо устанавливаем вторую трубку при расположении абсцесса в латеральном канале или подпеченочно. Сроки удаления дренажа зависят от характера и объема отделяемого, как правило на 2–3 сутки после операции. Лечение аппендикулярного перитонита всегда является комплексным и требует мультидисциплинарного подхода. Само по себе проведение хирургического вмешательства лишь часть лечения, хотя и немаловажная. На этом этапе мы можем санировать воспалительный очаг в брюшной полости и максимально минимизировать объем инвазии за счет применения лапароскопии.
Однако в послеоперационном периоде дети с перитонитом нуждаются в комплексной интенсивной терапии, которая складывается из следующих основных разделов:
- поддержание жизненно важных функций,
- антибактериальная терапия,
- коррекция водно-электролитных нарушений,
- нутритивная поддержка,
- иммунотерапия,
- метаболитная терапия.
Основные синдромы, определяющие течение послеоперационного периода у пациентов с перитонитом, — это:
- синдром системной воспалительной реакции (ССВР),
- синдром кишечной недостаточности.
Этиотропная терапия, в первую очередь определяющая купирование ССВР при аппендикулярном перитоните, — антибактериальная терапия. Введение антибактериальных препаратов должно производиться как можно раньше с момента постановки диагноза.
Исходя из этого выбор лекарства изначально осуществляется эмпирически с возможной дальнейшей сменой препарата по результатам посевов. Анализ патогенной микрофлоры при перитонитах показал, что в большинстве случаев возбудителями являются анаэробные бактерии и E.coli, чувствительные к защищенным пенициллинам. Поэтому в качестве стартовой терапии применяется монотерапия амоксициллин клавуланатом в возрастной дозировке.
Исключение составляют случаи тотального абсцедирующего перитонита с развитием абдоминального сепсиса, в этих ситуациях мы считаем целесообразным начинать антибактериальную терапию с деэскалационной схемы (карбопенемы + гликопептиды). Следует отметить, что такие пациенты, как правило, критические по тяжести состояния и в некоторых случаях нуждаются в протекции дыхания в виде ИВЛ, вазопрессорной поддержке и экстракорпоральной детоксикации.
Послеоперационный период
Сразу после операции важно обеспечить ребенку необходимое положение в кровати: поднять изголовье на 30º, под колени – валик. Это вернет малышу полноценное носовое дыхание, позволит остаткам жидкости в брюшине стекать в нижние отделы живота
Дальнейший комплекс послеоперационных мероприятий призван предупредить токсикоз и развитие инфекции в детском организме, нарушения циркуляции крови и водно-солевого обмена, анемию.
Для этого детское лечение после удаления аппендикса должно включать следующие пункты:
- Полноценная инфузионная терапия;
- Обезболивающие препараты (при необходимости);
- Антибиотики широкого спектра действия и жаропонижающие препараты (внутривенно);
- Медикаменты для устранения интоксикации и восстановления нормальной микроциркуляции крови;
- Щадящая диета для восстановления работы кишечника.
Одна из важнейших задач при восстановлении ребенка после аппендикулярного перитонита – это нормализация функция кишечника. Для этого необходим щадящий рацион: в первые сутки после удаления аппендикса – немного негазированной минеральной воды, на второй-третий день можно вводить картофельное пюре, рисовый отвар, кисели, паровые диетические котлетки. Если через 3 дня после вырезания аппендикса и санации брюшной полости запор продолжается, врач может назначить гипертонические клизмы и средства для стимуляции перистальтики кишечника.
Перитонит при детском аппендиците – серьезное заболевание, которое может принимать самые опасные формы. Самое главное – не пропустить симптомы перитонита и как можно скорее обратиться к хирургу. Своевременное хирургическое вмешательство, комплексное послеоперационное лечение и диета с соблюдением всех врачебных рекомендаций – гарантия того, что ваш ребенок в ближайшее время забудет об опасной болезни и вернется к полноценной жизни.
Что делать при перитоните у детей?
Ведите здоровый образ жизни , закаляйте детей, кормите их здоровой едой, чтобы детский организм мог сопротивляться инфекциям.
Перитонит у детей – острый воспалительный процесс, который произошёл из-за нарушения защитной функции брюшины. Основные причины развития недуга экзо- и эндогенный фактор. Клиницисты отмечают, что чаще всего перитонит у детей развивается как следствие острого аппендицита. Если вовремя не оказать помощь ребёнку, то могут последовать серьёзные воспалительные процессы и даже летальный исход.
В зависимости от причины появления недуга можно составить классификацию детского перитонита. По распространению недуга выделяют:
- местный неограниченный;
- диффузный;
- разлитой перитонит;
- общий перитонит.
По локализации перитонит у детей может быть следующей формы:
- аппендикулярный перитонит у детей характеризуется сбором крови, гноя и рядом уплотнений из клеток вокруг аппендицита;
- криптогенный или первичный перитонит у детей чаще всего возникает в возрасте 4–7 лет. Эта форма недуга поражает только девочек, так как инфекция попадает в брюшину через влагалище. Криптогенный тип разделяется ещё на две формы: локальную и токсическую. Их сложно отличить от обычного аппендицита, поэтому больным делают аппендэктомию;
- перитонит новорождённых характеризуется перфорацией стенки ЖКТ или развитием пороков на кишечнике;
- периаппендикулярный абсцесс трёх степеней — выявляется как скопление гноя;
- сочетанный перитонит — гной и скопление жидкости в брюшине;
- тотальная форма сопровождается сепсисом и шоком от инфекций и токсинов.
У новорождённых перитонит разделяется ещё на несколько видов. По этиологии:
- перфоративный;
- неперфоративный;
По времени:
- пренатальный;
- постнатальный;
По степени разрастания:
- разлитой;
- отграниченный;
Виды и стадии перитонита
По характеру развития патологического процесса:
- фиброадгезивный;
- фибринозно-гнойный;
- каловый.
Врачи выделяют 3 стадии перитонита:
- реактивная — длится максимум 24 часа с начала недуга;
- токсическая — продолжается 72 часа;
- терминальная — определяется на 3 сутки.
Острая боль, как первый признак может выступать исключением, а не правилом. Организм ребёнка ещё формируется, поэтому симптомы заболевания начинаются с обычного ухудшения состояния. Признаки перитонита у детей не ярко выражены. Если перитонит спровоцирован травмами, аппендицитом, инфекцией, то возможно проявление таких симптомов:
- вялый вид;
- тревожность и плаксивость;
- ухудшается аппетит;
- плохой сон;
- высокая температура;
- проблемы со стулом;
- локализованная боль в животе;
- вздутие живота;
- кожа становится сухой и немного темнеет.
Для первичного перитонита токсической формы характерно стремительное развитие клинической картины. Наблюдаются такие признаки:
- боль в нижней части живота;
- высокая температура;
- частая рвота;
- жидкий стул;
- общая тяжесть в теле;
- кожа бледного цвета;
- глаза блестящие;
- сухость во рту, язык с белым налётом.
При локализованной форме признаки недуга менее яркие. Он характеризуется:
- неприятными ощущениями в правой подвздошной области;
- температура тела максимум 38;
- ОРВИ.
Аппендикулярный перитонит характеризуется абдоминальным, инфекционно-воспалительным и адаптационным синдромами. Абдоминальные признаки:
- видимость повреждения брюшной стенки;
- нелокализованная боль в животе;
- напряжение мышц на брюшной стенке;
- ощущения объёмного образования или жидкости в брюшине.
Инфекционно-воспалительные симптомы могут быть таковыми:
- нарушение сна;
- гипертермия;
- изменения общей реактивности организма.
Адаптационные признаки проявляются в виде таких симптомов:
- воспаляется живот;
- частая рвота;
- анорексия;
- повышается плотность мочи;
- нарушается фильтрация почек;
- желтеет кожа и оболочки глаз;
- гипоксия;
- гиповолемия;
- депрессия;
- кома;
- дисметаболический признак.
При первых признаках следует незамедлительно обратиться за медицинской помощью. Изначально, если позволяет состояние ребёнка, проводится подробный физикальный осмотр с выяснением анамнеза. Обязательно по прибытии в больницу назначается сдача анализов крови и мочи. Поставить точный диагноз можно при помощи рентгена или УЗИ.
Перитонит у детей

Перитонит у детей – острое воспаление брюшной полости, которое представляет опасность для здоровья ребенка и может привести к летальному исходу.
Развивается, как правило, на фоне другого воспалительного процесса, травмы живота, инфекционного поражения или нарушения целостности внутренних органов и др.
Проявляется резким ухудшением самочувствия, признаками интоксикации и другими негативными симптомами. В качестве лечения применяется медикаментозная терапия и хирургическое вмешательство.
Причины перитонита у ребенка
В детском возрасте возможно развитие вторичной и первичной формы перитонита. Первый вид встречается гораздо чаще и может быть обусловлен следующими факторами:
- Наличие глистных инвазий.
- Острое воспаление брюшины, спровоцированное различными патологическими процессами в организме.
- Обострение аппендицита – аппендикулярный перитонит.
- Пупочный сепсис.
- Попадание патогенных организмов или частички пищи в брюшную полость.
Первичная форма диагностируется достаточно редко и может быть спровоцирована тупой или острой травмой живота, разрывами внутренних органов, непроходимостью кишечника, кровоизлиянием в брюшную полость. Причиной патологии может выступать попадание мекония (кала новорожденных) в брюшину малыша, а также диплококковая инфекция.
Признаки перитонита у детей
Перитонит развивается постепенно. Прежде всего ухудшается самочувствие ребенка, он испытывает слабость, отсутствие аппетита и нарушение сна. Ухудшается психоэмоциональное состояние, малыш становится капризным, беспокойным и раздражительным. Он часто плачет, отказывается от игр и других развлечений.
Наблюдаются симптомы общей интоксикации: повышение температуры тела до 38-38,5⁰С, тошнота и рвота. Беспокоят диспепсические расстройства: понос или диарея, боли в животе, которые не имеют четкой локализации, и чрезмерное напряжение брюшины. Кожные покровы приобретают сероватый оттенок. Исход болезни зависит от того, насколько быстро и качественно будет оказана медицинская помощь.
Различают несколько форм перитонита:
Диплококковый развивается у детей школьного возраста, преимущественно женского пола. Патогенные (пневмококковые) микроорганизмы попадают в брюшную полость через женские половые органы из-за сниженного иммунитета влагалища. Проявляется недуг очень остро: резкое и значительное повышение температуры тела, сильная диарея, боль в животе и развитие абсцесса.
Туберкулезный перитонит развивается на фоне туберкулеза и проявляется нарушением стула, слабостью и истощением, болезненными ощущениями в области брюшной полости, повышением температуры до фебрильных показателей.
Экссудативный перитонит характеризуется скоплением серозной жидкости. Сопровождается недуг увеличением живота, натяжением кожи, проблемами с кровообращением и развитием дыхательной недостаточности.
Как вылечить перитонит у детей
При появлении тревожных признаков следует обратиться к хирургу. Врач проведет визуальный осмотр и пальпацию живота.
Для подтверждения диагноза назначаются лабораторные тесты (ОАК и ОАМ), рентгенографическое исследование и УЗИ органов брюшной полости.
В случае подтверждения диагноза «перитонит» ребенок незамедлительно госпитализируется и в условиях стационара ему оказывается квалифицированная медицинская помощь.
Для поддержания самочувствия, облегчения состояния ребенка и профилактики рецидива после операции назначаются медикаментозные препараты:
- Внутривенное введение антибиотиков широкого спектра действия.
- Применение жаропонижающих препаратов (Нурофен, Панадол, Парацетамол). Форма и дозировка зависит от возраста и веса маленького пациента.
- Проведение инфузионной терапии.
- Применение препаратов, нормализующих циркуляцию крови и оказывающих дезинтоксикационное действие.
Детям после перенесенного перитонита рекомендуется соблюдать щадящую диету. Врачи советуют включать в рацион следующие блюда и продукты: бульон, йогурт, овощное пюре, каши, сваренные на воде, овощи, фрукты и ягоды с низкой кислотностью.
Своевременное оказание квалифицированной помощи и выполнение всех предписаний доктора в постоперационный период позволит избежать осложнений и ускорит выздоровление.
Перитонит в любом виде и форме крайне опасен для ребенка, поэтому при появлении первых симптомов недуга следует незамедлительно обратиться за помощью к врачу и пройти необходимое обследование. Для скорейшего выздоровления и профилактики рецидива недуга следует четко выполнять все рекомендации специалиста, придерживаться диеты и пройти реабилитацию.