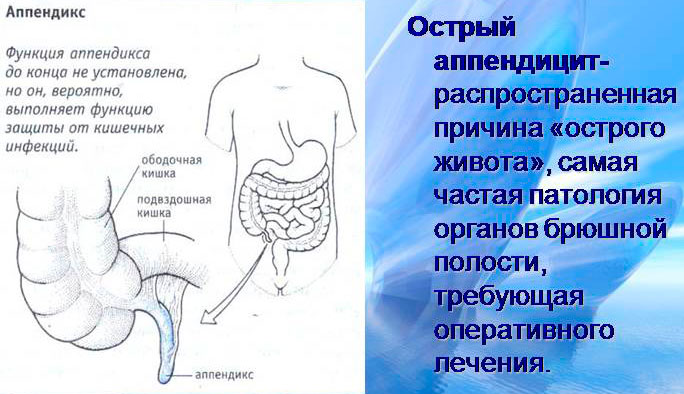
Аппендицит при беременности
Содержание:
- Симптомы аппендицита у беременных
- Какие осложнения могут быть при остром аппендиците у матери и плода?
- Причины аппендицита при беременности
- Обнаружили аппендицит при беременности. Что делать?
- 4 Хирургическое вмешательство и его влияние на ребенка
- Специфические признаки заболевания по триместрам
- Как лечить аппендицит при беременности
- Что такое аппендицит?
- Как диагностировать аппендицит при беременности
- Симптомы аппендицита во время беременности
- Какие существуют виды аппендицита?
- Как проводят диагностику аппендицита у беременной – признаки и симптомы аппендицита при беременности
- Симптомы аппендицита при беременности
Симптомы аппендицита у беременных
 Существуют значительные различия в клинических проявлениях этого заболевания в первой и второй половине беременности, что связано прежде всего со смещением органов брюшной растущей маткой.
Существуют значительные различия в клинических проявлениях этого заболевания в первой и второй половине беременности, что связано прежде всего со смещением органов брюшной растущей маткой.
Острый аппендицит, возникший до 20 недели, имеет определенные симптомы.
Тошнота, рвота.
Этот признак аппендицита присутствует у 90 % женщин, но сложность заключается в том, что именно в первом триместре беременности большинство женщин страдают от токсикоза, который проявляется такими же признаками. По этой причине данный симптом не является ведущим и основополагающим в диагностике данной патологии.
Повышение температуры.
При остром аппендиците характерно постепенное увеличение температуры, начиная от субфебрильных цифр (37,5°C), в редких случаях до выраженной лихорадки (40ºС). Однако, и данный симптом очень противоречив, ведь во время беременности происходит повышенная выработка гормона прогестерона, который обладает многими биологическими свойствами.
Одно из них – это воздействие на точку терморегуляции в гипоталамусе головного мозга и повышение температуры тела.
Именно с этим связан тот факт, что у большинства беременных температура находится в диапазоне 37,1-37,5°C.
Кроме того, в период вынашивания ребенка происходит угнетение иммунного ответа матери. В связи с этим организм беременной женщины редко реагирует на острое воспаление высокой лихорадкой. Таким образом, незначительное повышение температуры также не является достоверным признаком острого аппендицита.
Боли в области желудка.
Мало кто знает, что аппендицит в самом начале проявляется именно болевыми ощущениями в проекции желудка, только спустя пару часов боль мигрирует в правую подвздошную область. Данный диагностический признак имеет название «симптом Кохера».
К сожалению, боль в эпигастральной области очень часто присутствует у многих беременных женщин, что связано с изжогой, диспепсическими явлениями при токсикозе.
Боль в правой подвздошной области.
Такая боль классически является признаком острого аппендицита. Но и здесь у врача очень тернист путь к правильной диагностике. Ведь известно, что при беременности происходит активный рост матки, растяжение связок. А у некоторых женщин с предыдущими операциями в анамнезе и вовсе могут быть спайки, которые вызывают болевой симптом в данной области.
Симптом Образцова.
Заключается в выраженном усилении интенсивности болевых ощущений при поднятии пациентом, расположенным в горизонтальном состоянии, правой ноги.
При нажатии на брюшную стенку, а затем при резком убирании руки боль значительно усиливается. Данный признак указывает на местное раздражение брюшины. В запущенных случаях, при запоздалой диагностике у женщины могут быть признаки разлитого перитонита. Обычно это бывает при разрыве аппендикса.
Симптомы острого аппендицита после 20 недель гестации:
Появление тошноты и рвоты.
Данный симптом в этом сроке беременности является весьма информативным, так как в этот период уже не должны быть признаки токсикоза. В редких случаях у некоторых беременных женщин эти явления присутствуют на протяжении всей беременности, но это, как правило, свидетельствует о неблагополучии органов брюшной полости (язва, эрозии желудка, двенадцатиперстной кишки, хронический панкреатит, холецистит и др.);
- Повышение температуры также не является достоверным признаком, так как действие прогестерона на процессы терморегуляции распространяются на всю беременность: от момента зачатия до родов;
- Особенность клинической картины острого аппендицита после 20 недель гестации является искажение болевого синдрома.
Механизм этот связан с увеличением матки в брюшной полости. Растущая матка начинает сдвигать и сдавливать органы, тем самым червеобразный отросток начинает располагаться выше правой подвздошной области.
При этом наблюдается следующая закономерность: чем больше срок беременности, тем выше будет локализоваться боль.
Так например, при сроке 28-30 недель болевые ощущения могут быть на одной горизонтальной линии с пупком с правой стороны, а вот в сроке 39-40 недель – уже практически в правом подреберье.
Напряжение мышц передней брюшной стенки весьма сложно оценить, так как она перерастянута.
Какие осложнения могут быть при остром аппендиците у матери и плода?
При данном заболевании возникает воспаление в аппендиксе. При отсутствии лечения возможно распространение воспалительного процесса на брюшную полость с перитонеальными явлениями вплоть до сепсиса (заражения крови). Все эти токсические агенты, попадая в кровоток матери и плода, могут вызвать необратимые процессы.
По прежнему высока смертность от острого аппендицита и его осложнений даже в наши дни, так как многие очень поздно обращаются к врачу за помощью. Иначе говоря, осложнения данного заболевания очень опасны для матери и ребенка, иногда угрожают их жизни.
Однако, даже при своевременном лечении опасен риск следующих состояний:
- инфицирование плода;
- воспаление плодных оболочек (хорионамнионит);
- многоводие как результат перенесенной инфекции;
- токсические поражение жизненно важных органов плода (почки, печень);
- угроза преждевременных родов;
- дородовое излитие околоплодных вод;
- внутриутробная гибель плода.
Причины аппендицита при беременности
Факторы риска (общие для всех и также актуальные для беременных):
— Нерациональное питание. Избыток сладкой, рафинированной пищи, и недостаток клетчатки нарушает пищеварение и создает благоприятные условия для роста патогенной микрофлоры. Также опасно употребление несъедобных частей плодов, ягод, семян. Наверное, многие в детстве не раз слышали, что нельзя глотать вишневые или арбузные косточки, есть семечки с кожурой. Отчасти, это верно, так как эти элементы не перевариваются и могут попасть в просвет аппендикса и вызвать воспаление.
— Спаечная болезнь. Спаечная болезнь подразумевает образование множественных спаек между петлями кишечника с вовлечение соседних органов (желчный пузырь, маточные трубы и яичники). При образовании спаек нарушается естественный пассаж кишечного содержимого и может возникнуть закупорка просвета червеобразного отростка, а затем его воспаление.
Аппендицит может случиться в любом возрасте, но у молодых он встречается чаще, а женщины болеют чаще мужчин. И беременные женщины – не исключение. По некоторым данным, с этим заболеванием во время беременности встречается до 3% женщин.
— Гиподинамия. Беременные ограничены в свое физической активности, что также не способствует нормальной работе кишечника.
У беременных существует несколько факторов риска, которые провоцируют многие патологические состояния, в том числе и повышают риск аппендицита. Исключить эти факторы риска нельзя, так как они обусловлены прогрессирующей беременностью.
Факторы риска у беременных:
— Преобразование гормонального фона. Мы часто говорим о роли прогестерона в поддержке беременности. Действительно, его значение трудно переоценить, но при этом, наряду с поддержанием матки в нормальном тонусе, прогестерон расслабляюще действует на всю непроизвольную мускулатуру в организме. Касательно кишечника, это чревато снижением его тонуса, неравномерностью сокращений, застоем содержимого и запорами. Все эти последствия создают условия для развития болезнетворной флоры в кишечнике.
— Сдавление кишечника растущей маткой. Аппендицит у беременных чаще случается именно со II триместра, когда матка уже достаточно большая и может поддавливать кишечник. Из- за непривычного расположения петель кишечника может нарушиться пассаж содержимого, что также приводит к застою и запорам.
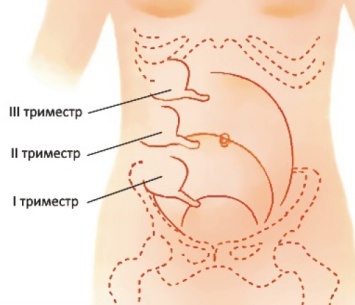
Расположение червеобразного отростка у беременных – это отдельный аспект. В норме аппендикс располагается в правой подвздошной области, есть также редкие формы ретроцекального (сзади, за слепой кишкой) и ретроперитонеального (забрюшинно) расположения отростка. У беременных аппендикс смещается и оттесняется растущей маткой, что меняет классические симптомы до неузнаваемости.
Обнаружили аппендицит при беременности. Что делать?
Единственный эффективный способ устранения воспаления — хирургическое вмешательство. Уменьшить проявление патологии даже медикаментозными препаратами невозможно. Операция обычно проводится с использованием общего варианта обезболивания. В некоторых случаях возможно применение эпидуральной анестезии. Она подразумевает под собой обезболивание ног и непосредственно области хирургического вмешательства.
Операция может быть традиционной или лапароскопической. Далее рассмотрим каждый вариант более подробно.
Лапароскопическая операция считается малоинвазивной, поэтому к ее помощи прибегают чаще всего. Во время процедуры хирург в брюшной полости делает небольшой прокол, через который впоследствии вводится специальная трубка с камерой на конце. После обнаружения воспаления врач делает еще несколько подобных проколов. Через них вводятся инструменты для соответствующих хирургических манипуляций.
Удаление аппендицита проходит быстро и безболезненно. После лапароскопии на теле остается несколько маленьких шрамов, которые со временем полностью исчезают. К помощи данной процедуры прибегают крайне редко. Все дело в том, что далеко не во всех медицинских учреждениях имеется необходимая техника и аппараты для ее проведения.
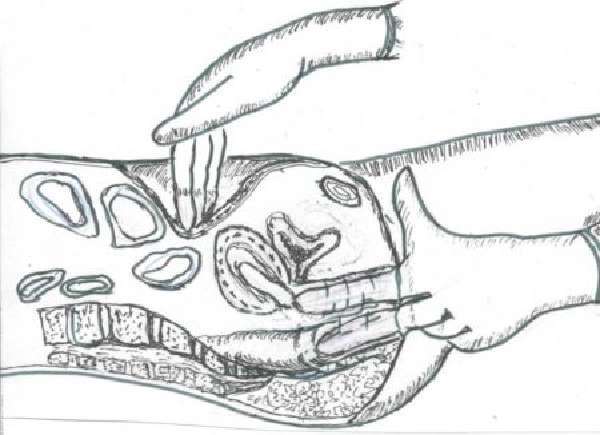
Под традиционной операцией понимается аппендэктомия. Во время процедуры врач делает разрез на брюшной стенке около 8 см. После обнаружения воспаленного червеобразного отростка проводится его удаление и оценка полости на наличие абсцесса. При выявлении патологии врач высушивает его посредством специальных дренажных трубок, которые обязательно выводятся наружу. После этого разрез зашивают. Приблизительно на седьмой день швы снимают.
Только врач может решить, каким именно методом удалять аппендицит при беременности. Отзывы многих пациенток подтверждают тот факт, что лапароскопия — это действительно малоинвазивный и одновременно эффективный вариант иссечения аппендикса. Проколы заживают очень быстро, через некоторое время от операции не остается следов.
Многих женщин беспокоит вопрос, опасно ли зачатие после аппендицита. По словам врачей, если воспаленный отросток удаляли посредством аппендэктомии, задумываться о пополнении в семействе можно через шесть месяцев. Беременность после лапароскопии безопасна по истечении 2 месяцев.
4 Хирургическое вмешательство и его влияние на ребенка
Лечение острого аппендицита на любом сроке беременности проводится только оперативным путем. В 1-м триместре надрез делают по косой линии в правой подвздошной ямке, параллельно паховой связке, обезболивание проводится при помощи местной анестезии. На более поздних сроках беременности рассечение тканей производится в месте, где наблюдается наибольшая болезненность, учитывая данные УЗИ и лапароскопии. В этом случае применяется общий наркоз. Операция проводится с использованием миорелаксантов – веществ, снижающих тонус скелетной мускулатуры, и искусственной вентиляции легких для обеспечения достаточного насыщения плода кислородом.
При остром деструктивном аппендиците с осложнениями (перитонит, образование гнойника в брюшной полости, воспаление вен, сепсис), а также в тех случаях, когда необходимо провести немедленное родоразрешение, делают срединный разрез. Если у беременной развивается перитонит или тяжелая интоксикация, то женщину помещают в отделение реанимации, где проводят интенсивную терапию. При неосложненном течении болезни выписка производится на 7-10 день после хирургического вмешательства, если отсутствуют симптомы угрозы прерывания беременности.
После операции для восстановления состояния применяются следующие лекарственные препараты:
- Седативные средства (бромиды натрия и калия).
- Обезболивающие лекарства: опиоидный анальгетик Промедол первые 1-3 дня, затем ненаркотические препараты.
- Спазмолитики (Но-шпа, сульфат магния, ректальные свечи с папаверином).
- Антибиотики пенициллинового, цефалоспоринового ряда.
- Дюфастон, Утрожестан или Гинипрал при угрозе прерывания беременности.
- Витамины.
Наибольшее отрицательное влияние на плод оказывают нарушение его кровоснабжения, кислородное голодание в ходе операции, влияние общего наркоза и внутриутробное инфицирование плода. И если искусственная вентиляция легких во время операции позволяет решить проблему с гипоксией, то с анестетиками дело обстоит сложнее.
Практически все препараты, которые применяются в анестезиологии, проникают через плаценту и оказывают угнетающее воздействие на плод. Но отсутствие обезболивания может привести к началу преждевременной родовой деятельности у беременной женщины. Для ребенка фактор недоношенности имеет не меньшее отрицательное значение (незрелость неврологического статуса, развитие многих патологий). Поэтому анестезию во всех случаях проводят не только для комфорта беременной, но и для снижения риска преждевременных родов, сохранения здоровья новорожденного малыша. При неосложненном течении аппендицита риск развития патологий для ребенка минимален, большинство детей рождаются здоровыми.
Специфические признаки заболевания по триместрам
Существует разные причины аппендицита. Самая распространенная – факт закупорки просвета, имеющегося между слепой кишкой и червеобразным отростком. Вследствие этого наблюдается нарушение кровообращения аппендикса, приводящее к развитию воспалительных процессов. Во время беременности увеличение размеров матки способствует смещению и сдавливанию кишечника, что и становится одной из причин недуга, требующего лечения. У женщин диагностируются такие формы аппендицита:
- острый;
- хронический, симптомы которого фиксируются в результате увеличения матки и развития воспалительного процесса.
Другие его разновидности – флегмонозная и гангренозная – практически не выявляются у будущих мамочек. Аппендицит при беременности дает о себе знать на любом этапе вынашивания ребенка. На раннем сроке, а это 1 и начало 2 триместра, по симптоматике проблема ничем не отличается от стандартных проявлений недуга. В большинстве случаев заболевание начинает развиваться постепенно. В течение первых 6-12 часов фиксируются определенные клинические симптомы. Наиболее распространены на ранних сроках беременности:
- боли различной локации – в эпигастральной области, около пупка, в правой нижней части или по всему животу;
- тошнота и рвота;
- повышенная температура тела до 37,6°C;
- учащенное сердцебиение;
- серый налет на языке, сухость слизистых ротовой полости;
- вздутие живота, отсутствие его движения во время дыхания.
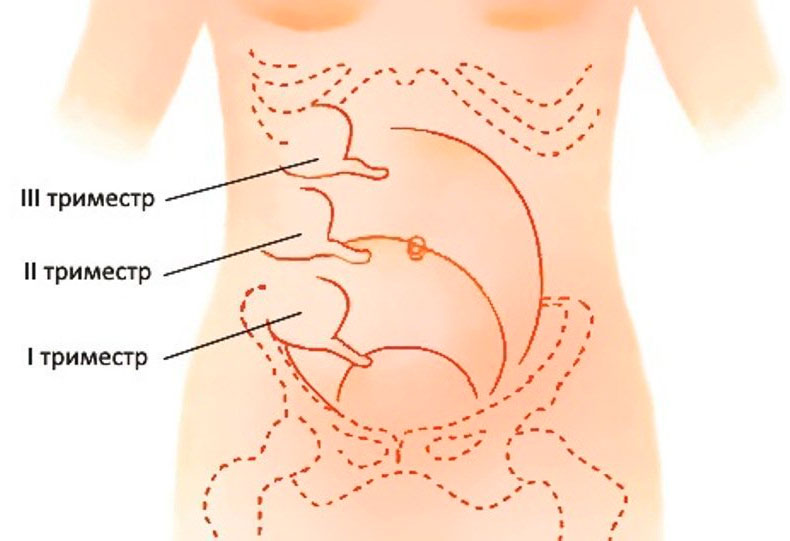
Быстрое ухудшение состояния, вызванное хотя бы одним из этих симптомов, и то, что медперсонал не пытается что-то сделать, приводит к тому, что острый аппендицит переходит в тяжелую форму. Последствие неправильного диагноза – перитонит. Осложненные типы заболевания имеют такие признаки:
- нарастающие болевые ощущения;
- повышение температуры тела до 39°C;
- ярко выраженные изменения в анализе крови;
- развитие тахикардии;
- диагностирование сильной интоксикации организма.
Такое состояние без лечения сохраняется в течение 2 дней, в дальнейшем отросток разрывается, наступает воспаление брюшной полости. Ранняя диагностика аппендицита – залог нормального протекания беременности.
Симптомы заболевания на поздних сроках имеют свои особенности. Это связано с тем, что во 2 и 3 триместрах подросшая матка может сместить червеобразный отросток слепой кишки в сторону почки, желчного пузыря, позвоночника, мочеточника. Клиническая картина меняется, боли перестают быть острыми и переходят в разряд ноющих неприятных ощущений. В поздний период беременности симптомы аппендицита характеризуются:
- болями в правом подреберье, области поясницы;
- усилением интоксикационных процессов;
- быстрым ухудшением анализа крови.
Данные признаки могут быть проявлением приступа хронического воспаления аппендикса. Сделать точное диагностирование сложно ввиду того, что многие симптомы, фиксирующиеся лечащим врачом и пациенткой, похожи на другие болезни. Острый аппендицит ошибочно принимаю за:
- токсикоз;
- отравление;
- панкреатит;
- желчно- или мочекаменную болезни;
- инфекционные заболевания;
- внематочную беременность или угрозу выкидыша;
- кисты яичника.
Для установления истинной причины аппендицита необходимо постоянно находиться под наблюдением специалистов.
Причины патологии
Физиологические изменения увеличивают риск обострения хронических заболеваний и воспаления в червеобразном отростке. Аппендицит во время беременности бывает следствием того, что выросшая матка изменяет положение слепой кишки. В результате происходит ее сдавливание или перегиб, приводящие к нарушению кровообращения, закупорке, развитию воспалительного процесса.
Во время беременности претерпевают изменения эндокринная, иммунная и кровеносная системы. При неблагоприятном стечении обстоятельств это становится причиной развития тяжелых форм аппендицита, оказывающих негативное воздействие на вынашивании ребенка. Сформировавшееся мнение о том, что семечки, рыбные кости и другие продукты питания влияют на обострение заболевания, современными хирургами считается ошибочным. Они полагают, что с большей вероятностью провоцируют острый аппендицит:
- глисты;
- камни в кишечнике;
- рубцовые образования на слепой кишке;
- ослабленный иммунитет;
- расстройства неврологического характера;
- чрезмерное употребление мясной продукции.
Как лечить аппендицит при беременности
Лечением аппендицита у беременных занимается не акушер-гинеколог, а хирург. При подозрении на воспаление червеобразного отростка необходимо обратиться в хирургический стационар, а не в роддом. Врач проверяет наличие симптомов аппендицита, назначает экстренные лабораторные исследования, и по результатам полученных данных подтверждает или опровергает этот диагноз.
Если диагноз подтвердился, лечение может быть двояким. Многим женщинам показана консервативная терапия, которая представляет собой голод, холод на живот и назначение антибиотиков (с учетом безопасности для ребенка) для подавления инфекции в аппендиксе.
Этот метод достаточно эффективен на самых ранних этапах заболевания, поэтому еще раз стоит подчеркнуть: при малейшем подозрении на аппендицит беременная должна обратиться за помощью хирурга. Для быстрой госпитализации можно вызвать скорую помощь.
Однако часто консервативное лечение или невозможно (в силу запущенности процесса), или неэффективно. В таком случае необходима операция — удаление червеобразного отростка, или аппендэктомия.
Она проводится в том же порядке, как и у не беременных, однако наличие плода диктует необходимость в выборе правильного метода анестезии: ведь все, что будет вводиться матери, попадет через кровь и ее ребенку.
То же самое касается и послеоперационного периода: назначаются лишь те медикаменты, безопасность которых для плода доказана. Удаление аппендикса обычно проводят под общей анестезией, при этом не используют препаратов, которые могут вызывать сокращение матки, чтобы не спровоцировать развития преждевременных родов.
На поздних сроках беременности отросток можно удалить и под спинальной анестезией. которая является более безопасной для плода. В любом случае, выбор метода обезболивания лежит на анестезиологе.
Предотвратить развитие аппендицита у беременных, к сожалению, невозможно. Это заболевание возникает буквально из ниоткуда, и ни правильное питание, ни занятия спортом, ни иные мероприятия не могут предотвратить его появление.
Единственное, что подвластно будущим мамам — внимательное отношение к собственному организму и проявление настороженности в отношении этого заболевания. В случае появления болей в животе и повышения температуры всегда лучше подстраховаться и обратиться за медицинской помощью.
Что такое аппендицит?
Аппендицит — это заболевание, которое проявляется воспалительным процессом в аппендиксе — своеобразном отростке, имеющем форму червя. Данный отросток в организме человека не выполняет никакой функции, он является скорее рудиментом.
Однако, даже не выполняющий никакой функции орган может врем от времени проявлять себя, и не лучшим образом. Согласно статистическим данным, примерно 25% населения страдают от воспаления аппендикса. Чаще всего аппендицит возникает в молодом возрасте до 30 лет, однако, возраст при этом никакой роли не играет.
У женщин в положении аппендикс также способен воспалиться. Причем такое заболевание по большому счету и возникает как раз вследствие беременности. Если верить статистике, то примерно 5% всех женщин, страдающих аппендицитом, находились в положении на момент воспаления. Данное заболевание в острой форме, к слову, у беременных женщин встречается намного чаще.
Аппендицит может быть представлен в двух различных формах, а именно — катаральной и деструктивной. Первая, катаральная форма характеризуется увеличением размера аппендикса и отечностью. Однако, при этом отросток остается цельным. Деструктивная форма аппендицита подразделяется еще на несколько видов:
- Флегмозный. При таком воспалении аппендикс наполняется гноем, в результате чего превращается в настоящий пузырь. Для того, чтобы аппендициту перейти из первой формы во флегмозную, потребуется минимум 6 часов, максимум это произойдет в течение дня. Встречаются случаи, когда данный переход совершается в течение всего лишь одного часа. При наличии ряда условий пузырь, наполненный гноем, может просто лопнуть. Именно этим и опасен аппендицит.
- Если во врем флегмозного аппендицита необходимые меры не были приняты, патология может перейти на следующую ступень — гангренозную. В этом случае начинается процесс отмирания тканей, в результате чего также существует опасность разрыва аппендикса. В данной форме набухший пузырь может находиться примерно в течение 12 часов.
- Наиболее сложная и самая опасная форма аппендицита — перфоративная. К такой форме патология может прийти всего лишь за сутки после того, как появятся первые симптомы воспаления. Для этапа характерен разрыв аппендикса и наполнение брюшной полости гноем из пузыря. Данное обстоятельство может спровоцировать появление инфекции, что весьма опасно как для самой матери, так и для будущего ребенка. В случае, если в течение суток больной не будет оказана должная помощь, последствия могут быть самыми печальными.
Как диагностировать аппендицит при беременности
Мы уже упоминали, что поставить точный диагноз очень сложно и удается не всегда. Это возможно лишь при помощи лапароскопии, когда через прокол в брюшную полость вводится видеодатчик, который позволяет увидеть и оценить состояние аппендикса изнутри. Если воспаление подтвердится, то такая диагностическая манипуляция сразу же превращается в лечебную процедуру: отросток слепой кишки удаляют. Это одно из самых существенных преимуществ лапароскопического метода.
Но, к сожалению, прибегнуть к нему можно не всегда, потому что далеко не каждая клиника оснащена современной аппаратурой и специально обученным персоналом. Если лапароскопа нет, то врач будет действовать по классической схеме. Сначала он внимательно выслушает и осмотрит беременную женщину. Затем, если подозрения на аппендицит останутся, пациентку госпитализируют и начнут за ней наблюдение — явное прогрессирующее ухудшение самочувствия будет свидетельствовать в пользу развития патологии.
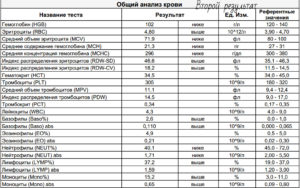
Тем временем будущую маму обследуют. Поскольку симптоматика аппендицита и острых воспалительных процессов в органах мочеполового тракта довольно схожа, необходимо сдать анализ мочи: повышенные лейкоциты в моче при беременности свидетельствуют о развитии заболевания почек или мочевого пузыря. Если эти показатели в норме, то подозрения на аппендицит усиливаются. Одновременно на патологию указывает высокий уровень лейкоцитов в крови.
Внести некую ясность в клиническую картину способно и ультразвуковое исследование. Воспаление слепого отростка можно увидеть при помощи УЗИ, но, к сожалению, не всегда. Поэтому если исследование ничего не выявило, то это еще вовсе не означает, что ничего нет.
Тогда остается наблюдать за беременной и готовиться к проведению операции.
Следует отметить, что принимать любые лекарства, в том числе обезболивающие, при возникновении сильной боли в животе нельзя. Нужно сразу обратиться к врачу — гинекологу или хирургу, которые определят дальнейшую тактику.
Симптомы аппендицита во время беременности
Пока воспаление затрагивает только сам аппендикс, заболевание проявляется в виде болей, которые могут ощущаться либо в верхней трети живота, либо в правой половине живота. Боль может сопровождаться рвотой и тошнотой. У беременной женщины болезненность может быть не выраженной. При беременности за диагноз аппендицита говорит возрастание боли, когда женщина лежит на правом боку – это матка давит на очаг воспаления.
Если не предпринимаются меры, то боль проникает в правую подвздошную область и в зависимости от срока беременности червеобразный отросток будет смещен маткой вплоть до уровня подреберья.
Один из основных диагностических признаков аппендицита, который выражен у обычных людей – симптом раздражения брюшины, у беременных может отсутствовать или быть очень слабым, так как брюшная стенка при беременности растянута и такие симптомы имеют стертый характер.
Если отросток располагается нетипично, то необходимо проводить дифференциальную диагностику: с http://www.moya-lyalyas.ru/archives/8468, если отросток находится под печенью, с с http://www.moya-lyalyas.ru/archives/8236, если аппендикс сместился к мочевому пузырю и боли отдают в ноги.
Аппендицит при беременности – это коварное заболевание, так как может привести к ее прерыванию, развитию инфекционных процессов в послеоперационном периоде и кишечной непроходимости, преждевременной отслойке плаценты. Однако, если лечение проводится вовремя, то угрожающих последствий можно избежать.
Наиболее опасна первая неделя после операции по удалению аппендикса, поэтому будущей матери назначают как http://www.moya-lyalyas.ru/archives/8446, так и препараты, снижающие тонус матки.
Какие существуют виды аппендицита?
Наибольшую популярность получила классификация данного заболевания по морфологическому признаку:
Катаральный.
Характеризуется поверхностным воспалением слизистой аппендикулярного отростка;
Флегмонозный.
Внешне аппендикс выглядит значительно увеличенным, отечным, приобретает красный цвет, на его стенках можно увидеть налет нитей фибрина;
Гангренозный.
Червеобразный отросток имеет очень темный цвет, практически черный, происходит некроз ткани;
Перфоративный.
Самая тяжелая форма, так как в результате необратимых изменений в ткани аппендикса происходит его разрыв (или перфорация), содержимое выходит в брюшную полость и вызывает распространенный перитонит.
Также существует разделение острого аппендицита на две формы: неосложненная (когда нет разрыва) и осложненная (с развитием перитонита).
Необходимо помнить, что окончательный морфологический диагноз ставится врачом-гистологом при исследовании удаленной ткани под микроскопом!
Как проводят диагностику аппендицита у беременной – признаки и симптомы аппендицита при беременности
Чтобы диагностировать аппендицит у беременной, ее осматривают и подробно расспрашивают — часто ли у женщины возникают боли, когда она ходит, или когда врач прощупывает живот. Нередко может повышаться температура тела.
Если при аппендиците воспаление затрагивает брюшину, то могут появиться «рикошетные боли» в животе. Они локализуются в разных его отделах, когда врач надавливает на живот, но изначально боль не сильная, резко усиливается, если убрать руку — но потом сразу стихает.
Обнаружить наличие воспаления можно по изменению анализа крови – лейкоцитозу, но в начальных стадиях анализ крови может измениться незначительно.
Кроме текущего осмотра и сдачи крови для выявления аппендицита, можно применить и ультразвуковое исследование. УЗИ может помочь распознать воспаленный аппендикс или абсцесс, но из-за увеличения матки его видно не всегда.
В редких случаях, когда не могут правильно поставить диагноз, прибегают к лапароскопии — хирургической манипуляции, когда делают микронадрезы, и через них внутрь брюшной полости вводят тонкую трубку. На конце трубки имеется оптика, при помощи которой осматривают в животе все органы, и определяют наличие аппендицита на 100%.
Если аппендицит выявляют, и когда имеется такая возможность — его сразу же удаляют с помощью этих же инструментов. Обычно при лапароскопии применяют общий наркоз — или же эпидуральную анестезию, когда средства для обезболивания вводят в районе спинного мозга и корешков.
Только применяя лапароскопию, можно добиться точного результата. Именно поэтому, если у беременной женщины подозревают аппендицит, ее наблюдают часа два. А если подозрения не исчезают — делают операцию.
Симптомы аппендицита при беременности
Проявления острого аппендицита у беременных зависят от стадии развития заболевания.
Аппендицит при беременности – симптомы:
- Начальная катаральная стадия – длится 6-12 часов. Аппендикс воспаляется, появляется боль в области пупка, тошнота и рвота, расстройство стула, незначительно повышается температура.
- Флегмонозная стадия – длится 12-24 часа. Ткани отростка разрушаются, развивается выраженный гнойный процесс, боль перемещается в правую нижнюю часть живота, или в район печени, в зависимости от срока и размера живота, иногда отдает в ногу или в поясницу, температурные показатели продолжают увеличиваться.
- Гангренозная – длится 1-2 дня. Практически все неприятные ощущения на время исчезают, беспокоит только боль в животе при кашле. Но такое улучшение обманчивое, через некоторое время аппендикс разрывается, боль охватывает весь живот, температура очень высокая, беспокоят частые приступы тошноты, слабость, одышка, учащенный пульс, живот становится твердым, возможна потеря сознания.
Воспаление аппендикса – довольно непредсказуемая болезнь, боль может быть сильной и постоянной, или кратковременной, тянущей, температурные показатели повышаются до отметки 38 и более градусов.
В некоторых случаях значения остаются на уровне 37,3-37,7 градуса.
Признаки аппендицита у женщины при беременности во многом схожи с гинекологическими патологиями, но при воспалении аппендикса тошнота и рвота беспокоят практически всегда, а при заболеваниях органов малого таза – практически никогда.
Есть ряд простых диагностических мероприятий, которые помогут вам определить, что неприятные ощущения вызваны именно воспалением аппендикса. Боль усиливается в положении на правом боку, при повороте с левого бок на правый, при попытке подтянуть правую ногу к животу.