Что такое геморрагический колит?
Содержание:
Опасность геморрагического колита
Колит с кровяным
стулом может привести к тяжелому осложнению — гемолитико-уремическому синдрому.
Такое состояние развивается примерно у 5-10% заболевших. Риск его возникновения
у детей до 5 лет довольно высок. При гемолитико-уремическом синдроме в
кровеносных сосудах формируются небольшие кровяные сгустки, затрудняющие проток
крови к жизненно важным органам. Кровоток может быть даже полностью
заблокирован.
Гемолитико-уремический синдром может возникнуть на второй
неделе геморрагического колита. Иногда такое состояние развивается после
предварительного повышения температуры. Для этого осложнения типично:
- Возникновение анемии. Такое состояние
проявляется повышенной утомляемостью, выраженной слабостью ребенка, сильной бледностью кожи. Анемия
связана с разрушением кровяных клеток — эритроцитов, проходящих сквозь частично
заблокированные сосуды. - Снижение уровня тромбоцитов. Огромное количество
таких клеток уходит на возникновение кровяных сгустков, поэтому общий объем
тромбоцитов в кровотоке снижается. - Внезапная почечная недостаточность. Заподозрить
ее наступление можно по отечности кожи и подкожной клетчатки, снижению
суточного мочеиспускания (вплоть до полного прекращения), нарушениям сознания,
судорожным приступам.
Гемолитико-уремический синдром — крайне тяжелое состояние,
для него типична летальность 3-7%. Если такое осложнение приводит к почечной
недостаточности, больному требуется диализ (процедура, заменяющая функции
почек). Крайне редко гемолитико-уремический синдром приводит к поражению нервов
или головного мозга, что проявляется судорожными припадками либо инсультами.
Симптомы и диагностика
Острый колит характеризуется достаточно яркой клинической картиной с самого начала заболевания или при его обострении. Типичными являются следующие симптомы:
- схваткообразные боли в животе;
- жидкий стул, который вскоре приобретает кровавый характер;
- колебания температуры – от нормальных значений до фебрильных цифр (выше 38 градусов по Цельсию);
- слабость, головная боль, недомогание.
При отсутствии своевременного лечения существует риск развития обезвоживания (особенно у маленьких детей и пожилых людей), анемии, тромбоцитопении, судорожного синдрома, острой почечной недостаточности. В легких случаях болезнь обычно завершается выздоровлением через 8-10 дней. Хроническое течение также возможно, в основном у ослабленных больных, с отягощенным анамнезом. Симптомы при этом выражены слабее в виде ноющих болей вокруг пупка после еды или перед дефекацией, неустойчивого стула, анемии в анализах крови и похудания.
Диагностика проводится с целью исключения дизентерии, неспецифического язвенного или ишемического колита. Для установления диагноза проводят исследование каловых масс на присутствие бактерий, это надо сделать не позднее 5 дней с того времени, как появились первые симптомы заболевания. Дополнительно проводится ректороманоскопия, которая обычно обнаруживает выраженную гиперемию, отек слизистой прямой кишки, участки кровоизлияний, в хронических случаях находят эрозивно — язвенные дефекты в кишечной стенке. Иногда врачи прибегают к колоноскопии для того, чтобы оценить состояние всей толстой кишки, исключить полипы, опухоли и т.д.
Диагностика
Установить правильный диагноз и назначить лечение может врач-инфекционист. Несмотря на то что недуг имеет характерную симптоматику и небольшое количество признаков, необходимо проведение лабораторно-инструментальной диагностики.
Перед назначением обследований, клиницисту важно самостоятельно выполнить несколько манипуляций, а именно:
- провести детальный опрос пациента или его родителей, поскольку очень часто болезнь поражает именно детей. Это нужно для выявления времени первого появления и определения интенсивности выражения симптомов;
- ознакомиться с анамнезом жизни пациента – что укажет на путь проникновение патологической бактерии в организм;
- выполнить физикальный осмотр, который обязательно должен включать в себя пальпацию поверхности передней стенки брюшной полости, а также измерение показателей температуры тела.
Среди лабораторных обследований наибольшей диагностической ценностью обладает:
- клинический анализ крови – для выявления признаков воспалительного процесса;
- микроскопическое изучение каловых масс, в которых могут сохраняться частички возбудителя заболевания;
- бактериологический посев кала.
Основу установления правильного диагноза составляют инструментальные методы обследования пациента, которые включают в себя осуществление:
- ректороманоскопии – это процедура оценивания состояния внутренней поверхности слизистой толстого кишечника. Подтверждает диагноз наличие ярко-красного оттенка оболочки, её сильная отёчность и выявление очагов кровоизлияний;
- колоноскопии.
Подобные исследования не только дают возможность подтвердить диагноз, но также провести дифференциальную диагностику геморрагического колита с такими заболеваниями, как:
- дизентерия;
- неспецифический язвенный колит;
- ишемический колит.
Подтверждение диагноза требует изоляции пациента, что обусловлено большой контагиозностью и заразностью.
Устранение геморрагического колита проводится только консервативными методами, хирургическое вмешательство в лечении подобного недуга не предусмотрено. Терапия такой болезни включает в себя:
- приём антибактериальных препаратов. Появление положительного результата напрямую зависит от аккуратности их использования. Это объясняется тем, что гибель патологического микроорганизма внутри кишечника человека от антибиотиков может вызвать ещё усугубление проявления клинической картины – мёртвые бактерии тоже выделяют большое количество опасных токсинов;
- использование жаропонижающих средств и других медикаментов для устранения симптомов недуга;
- соблюдение строгого постельного режима и правил строгой диеты.
При осложнённом протекании подобного заболевания лечение может включать в себя:
Правила щадящего рациона включают в себя:
- частое и дробное потребление пищи;
- соблюдение температурного режима блюд – вся пища должна быть тёплой, ни в коем случае не чрезмерно холодной или сильно горячей;
- обогащение меню белковой пищей;
- приготовление блюд только самыми щадящими способами, которые не будут раздражать слизистую. Лучше всего, если продукты будут подаваться в отваренном или пропаренном виде;
- тщательное измельчение и пережёвывание ингредиентов блюд;
- полный отказ от пищи, которая сильно раздражает слизистый слой кишечника. К таким компонентам стоит отнести – жирные и острые блюда, копчёности и маринады, бобовые культуры и овощи в сыром виде, крепкий кофе, газированные и алкогольные напитки.
Этиология заболевания
Кишечная колика разной степени интенсивности и продолжительности может быть вызвана несколькими причинами как внутреннего, так и внешнего характера. Среди них выделяют следующие:
- Болезни системы пищеварения: гастрит, язва, нарушения в работе печени, желчного пузыря, поджелудочной железы. Они приводят к пищеварительной дисфункции, в результате которой плохо переваренная пища вызывает спазмы в тонкой кишке.
- Употребление продуктов, вызывающих брожение, вздутие живота, метеоризм и кишечные боли: квас, квашеная капуста, дрожжесодержащие продукты и изделия из дрожжевого теста, моченые яблоки.
- Нарушение режима и рациона питания: нерегулярное питание, употребление больших порций пищи, питание без питья, блюда фаст-фудов, частое употребление копченной, жирной, острой и жареной пищи. В этом случае поможет обычная диета.
- Отравления продуктами, ядовитыми грибами и ягодами, лекарственными препаратами.
- Кишечные инфекции (сальмонеллы, дизентерийная палочка и т. д.), провоцирующие пищевой токсикоз.
- Психологический стресс и длительные нервные перегрузки у людей с повышенной возбудимостью и психологической чувствительностью (важный экзамен, свидание, собеседование и т. д.). При этом болевой синдром часто сопровождается диареей.
- Отравление соединениями на основе тяжелых металлов (часто — у людей, работающих на вредных производствах или живущих в зоне действия таких производств). Особую опасность представляет свинец и его соли (специфическая свинцовая кишечная колика).
- Гельминты (глисты) на стенках кишечника.
- Респираторная вирусная инфекция, вызывающая воспаление брюшных лимфатических узлов. Спастические боли в кишечнике возникают в результате процессов в брыжейке тонкой кишки. В этом случае симптомы кишечного характера совмещены с респираторными признаками и симптомами общей интоксикации организма.
- Непроходимость кишечника (проявляется в виде нарушения моторной функции, растяжения кишечной петли, накопления каловой массы, появления спаек, опухолей).
- Чрезмерная физическая нагрузка.

Методы лечения колита и геморроя
 Современные методики терапии этих заболеваний включают применение медикаментозных препаратов подавляющих жизнедеятельность патогенных микроорганизмов, восстанавливающих микрофлору кишечника и регулирующих нормальное производство слизи. При развитии колита и геморроя необходимо и применение лекарственных средств, облегчающих симптоматику обоих патологий. Они позволяют нормализовать общее состояние больного человека и улучшить качество его жизни на всё время прохождения терапии. В том случае, когда у пациента одновременно диагностированы колит и геморрой, лечение будет комплексным. Помимо медикаментозной терапии оно будет включать в себя следующие этапы:
Современные методики терапии этих заболеваний включают применение медикаментозных препаратов подавляющих жизнедеятельность патогенных микроорганизмов, восстанавливающих микрофлору кишечника и регулирующих нормальное производство слизи. При развитии колита и геморроя необходимо и применение лекарственных средств, облегчающих симптоматику обоих патологий. Они позволяют нормализовать общее состояние больного человека и улучшить качество его жизни на всё время прохождения терапии. В том случае, когда у пациента одновременно диагностированы колит и геморрой, лечение будет комплексным. Помимо медикаментозной терапии оно будет включать в себя следующие этапы:
- Коррекция питания и обязательное соблюдение предписанной гастроэнтерологом диеты;
- Применение средств, приготовленных по рецептам народной медицины;
- Клизмы и тёплые ванночки с травяными отварами.
Все комплексные терапевтические мероприятия при колите с геморроем назначаются индивидуально для каждого конкретного пациента в зависимости от стадии и формы протекания заболеваний, а также сопутствующей им симптоматики. Они направлены на восстановление функций повреждённого патологиями кишечника
Особое внимание при одновременном развитии этих недугов уделяется диете. Сбалансированное и правильно организованное питание позволяет добиться в лечении колита и геморроя великолепных результатов, и если даже не добиться полного выздоровления пациента, то продлить состояние ремиссии на как можно более длительный срок:
- Ежедневный рацион в период терапии геморроя и колита должен в большей степени состоять из продуктов, содержащих клетчатку. Она способствует размягчению каловых масс и облегчению актов дефекации;
- Необходимо полное исключение из меню солёной, жирной и острой пищи, оказывающей раздражающее действие на слизистую и затрудняющей работу кишечника;
- При колите и геморрое строжайше запрещено употребление алкогольных напитков;
- Не следует употреблять и те продукты, которые вызывают в кишечнике процессы брожения и повышенного газообразования. К ним относятся капуста, бобовые, огурцы, редис и чёрный хлеб.
Симптомы
Клиническая картина начинает проявляться диареей. Фекальные массы не сформированы, кашеподобные, жидкие, иногда водянистые. Возможны примеси слизи, крови, присутствует зловонный запах. Цвет фекальных масс может быть от светло-серого, до тёмно-коричневого и даже чёрного.
Поносы могут сменяться запорами и чередоваться. Часто проявляются тенезмы, которые не всегда приводят к выделению фекальных масс.
Состояние животного временами угнетённое, иногда удовлетворительное. При молниеносном течении признаки нарастают быстро, животное отказывается от корма, угнетено.
При пальпации брюшной стенки обнаруживается беспокойство животного, что свидетельствует о болезненности.
При отравлениях к диарее может присоединяться рвота или позывы к рвоте.
Внекишечные проявления
Наряду со специфическими симптомами отмечают присоединение общих признаков неблагополучия:
- повышение температуры тела;
- капризность, поджимание ножек к животу у младенцев;
- затвердение низа живота;
- общее недомогание;
- бледность кожных покровов;
- потливость.
Лабораторные исследования крови выявляют резкое снижение гемоглобина из-за кровопотери, тромбоцитов. По результатам ректороманоскопии отмечается выраженная отечность и покраснение полости кишечника.
При отягощенном клиническом анамнезе ребенка, а также при сопутствующем обострении различных хронических заболеваний внутренних органов, вероятно развитие геморрагического шока, почечной или сердечной недостаточности.
Лечение геморрагического колита у детей всегда стационарное. Ребенка госпитализируют для проведения дифференциальной диагностики, исключения паразитарных инвазий, дизентерии, острого дисбактериоза. При осложненном течении может потребоваться реанимационное вмешательство, проведение гемодиализа, плазмафереза.
Немаловажным аспектом в лечении является соблюдение правил клинического питания. Назначение лечебного рациона преследует две основных задачи:
- щажение слизистых органов пищеварительной системы;
- снижение пищеварительной нагрузки.
В первые дни лечения ребенку важно соблюдать обильный питьевой режим, снизить уровень пищеварительной нагрузки. На 3-5 день ребенка начинают кормить в соответствии со следующими рекомендациями:
- дробное и частое питание (одна порция не должна превышать более 100-200 мл согласно возрасту ребенка);
- температура блюд обязательно комфортная, теплая;
- обильная белковая пища для восстановления слизистых кишечника (при отсутствии противопоказаний);
- метод приготовления – паровая обработка, тушение, варка;
- блюда рекомендуется кушать полужидкими или жидкими.
Важно исключить из рациона любые раздражающие продукты. Перечень разрешенных или запрещенных продуктов устанавливается в каждом индивидуальном случае отдельно
При составлении меню учитывается уровень кислотности желудка, возраст ребенка, аллергические реакции и другие критерии. Примерный общепринятый перечень выглядит следующим образом:
- разварные безмолочные каши из манной, овсяной, рисовой, ячневой крупы;
- простые бульоны на куриной грудке, индейке, крольчатине, овощах;
- отварные или пюрированные овощи (свекла, картофель, морковь);
- густые ягодные кисели;
- галетное печенье, сухарики;
- бананы, груши;
- фруктовые пюре.
- цельное молоко и кисломолочные продукты;
- жирные насыщенные бульоны, мясо и рыба;
- кислые фрукты;
- свежие овощи;
- свежая сдоба, кондитерская выпечка;
- сладости;
- газированные напитки;
- сладкие компоты.
Важно пить много чистой воды, отвара из ягод шиповника без сахара, компота из сухофруктов, зеленого чая. Терапия гемоколита носит консервативный характер и предполагает назначение следующих препаратов:
Терапия гемоколита носит консервативный характер и предполагает назначение следующих препаратов:
- Антибиотики. Препараты подбираются с учетом чувствительности к активному веществу бактериальных штаммов. Основное их предназначение – купирование воспалительного процесса и предупреждение его распространения по всему организму.
- Жаропонижающие средства. Назначаются в качестве симптоматического лечения при воспалении и высокой температуре.
- Железосодержащие препараты. Лекарственные средства необходимы для коррекции анемии на фоне кровопотери.
- Нестероидные противовоспалительные средства. Назначаются для купирования болевого синдрома. Некоторые лекарственные средства выступают одновременно и жаропонижающими, и противовоспалительными.
Родителям важно понимать, что гемоколит невозможно вылечить никакими народными рецептами в домашних условиях. Интенсивность клинических проявлений выражена, а симптомы нарастают стремительно
Чем меньше возраст ребенка, тем быстрее он должен быть госпитализирован в профильное отделение.
Причины и факторы риска
Истинная причина возникновения гемоколита у детей младшего возраста часто остается только предположительной. Нередко развитию патологического кровотечения в кишечнике способствуют сразу несколько предрасполагающих факторов. Гемоколит имеет две основные теории возникновения:
- инфекционные:
- неинфекционные.
Патогенез всех воспалительных заболеваний кишечных отделов заключается в перекрестном влиянии факторов воспалительного поражения наряду с интенсивными регенеративными процессами в слизистых оболочках. Патологический процесс развивается при отсутствии реакции иммунитета в ответ на поражение тканей.
Инфекционные причины
Инфекционные причины обусловлены поражением кишечника гельминтозами, шигеллезом, кишечной палочкой, сальмонеллезом. Основной путь инфицирования — фекально-оральный. Способствующими факторами к заражению паразитами считается несоблюдение личной гигиены, сырая вода, сомнительная пища или недостаточная термическая обработка мяса, рыбы.
Неинфекционные причины
Неинфекционными причинами гемоколита считают следующие:
- Нарушение стула. Чередование запоров с диареей нередко приводит к раздражению слизистых кишечника, является причиной или следствием дисбактериоза и стойкого нарушения микрофлоры кишечника.
- Микротрещины ануса. Учитывая нежность детской кожи раннего возраста, микротрещины могут спровоцировать слишком интенсивное трение туалетной бумагой, частые запоры, аллергические реакции или потница.
- Инвагинация ( заворот ) кишечника. Состояние обусловлено недостаточной перистальтикой толстой кишки, хаотичного сокращения подслизистой мускулатуры. Патология опасна отсутствием адекватного кровоснабжения тканей кишечника и высокими рисками некротизации, омертвения.
- Лактазная недостаточность. При недостатке особых ферментов в пищеварительной системе ребенка формируется аллергия на коровье молоко.
- Полипы кишечника. Новообразования часто встречаются у взрослых пациентов, однако регистрируются случаи идиопатического ювенильного полипоза, когда патологические полипозные структуры поражают кишечник у новорожденных детей.
- Синдром Гиршпрунга. Состояние характеризуется врожденной аномалией диаметра толстого кишечника.
В клинической практике существует понятие псевдогемоколита, который применяют в педиатрии для обозначения крови в каловых массах у новорожденных.
Причиной эпизодической крови в каловых массах может быть неадекватный и слишком ранний прикорм, а также прием железосодержащих препаратов (в том числе и матерью на фоне лактации).
Комментарии
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-214620-9’, renderTo: ‘yandex_rtb_R-A-214620-9’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);»+»ipt>
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-214620-6’, renderTo: ‘yandex_rtb_R-A-214620-6’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);»+»ipt>
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-214620-5’, renderTo: ‘yandex_rtb_R-A-214620-5’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);»+»ipt>
Прогноз и заключение
При геморрагическом колите в большинстве случае прогноз благоприятный. Диагностирование осложнений наблюдается редко и связано с отсутствием лечения. Выполнение элементарных профилактических мер сведет риск возникновения заболевания к минимуму.
Следует прислушиваться к своему организму, а при появлении подозрительных симптомов рекомендуется как можно скорее обратиться к врачу и сдать необходимые анализы.
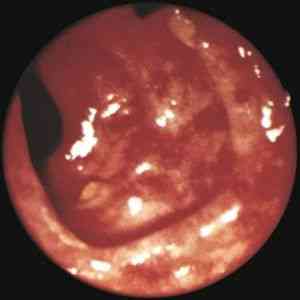
Колит геморрагический – это одна из разновидностей гастроэнтерита, когда толстую кишку инфицируют некоторые штаммы кишечной палочки, вырабатывая при этом токсин, который вызывает внезапный понос с появлением крови в кале, а в отдельных случаях и другие более тяжелые осложнения.
Причины геморрагического колита
Наиболее распространенный штамм кишечной палочки Е.coli, вызывающий колит геморрагический, носит название Е.coli 0157:Н7. Обитает он в кишечнике здорового рогатого скота. Вспышки заболевания чаще всего могут быть вызваны употреблением в пищу непастеризованного молока или недостаточно обработанного мяса крупного рогатого скота, особенно говядины «с кровью».
Колит геморрагический поражает людей любого возраста
Передается от человека к человеку, особенно ему подвержены дети, носящие подгузники, а также передается фекально-оральным путем – общие ложки, немытые руки.
Симптомы геморрагического колита
Геморрагический колит, остро начинаясь, проявляется сильными спазмами в животе и водянистой диареей, быстро приобретающей кровавый характер. Часто сопровождается повышением температуры до 39 градусов. Продолжительность болезни 7-10 дней.
Ректороманоскопия отмечает красноту и отечность слизистой кишечника, участки кровоизлияния.
Редко геморрагический колит осложняется геморрагическим синдромом, острой почечной недостаточностью, гемолитической анемией. Снижение количества тромбоцитов наблюдается у пожилых людей и у детей.
Лечение геморрагического колита
Лечение геморрагического колита заключается в антибиотикотерапии. Единственно, эффективность зависит от аккуратности применения антибиотиков, так как гибель микробов внутри кишечника от антибиотиков может еще сильнее повысить уровень токсинов.
Симптоматические средства, постельный режим и строгая диета – основные составляющие лечения геморрагического колита. При тяжелом течении заболевания назначается интенсивная терапия, в том числе плазмоферез, диализ. Прогноз лечения благоприятный. Обычно выздоровление происходит без каких-либо последствий.
Питание при геморрагическом колите
Как и при лечении любого колита, при геморрагическом колите назначается строгая диета, в основе которой лежит богатая белком отварная или печеная пища. Питаться необходимо небольшими порциями 5-6 раз в день, пища должна быть теплой. Следует ограничить пищу, употребление которой приводит к раздражению слизистой кишечника: алкоголь, пряности, жареная пища, копчености, маринады, бобовые, сырые овощи.
Лечение хронического язвенного – геморрагического колита должно быть комплексным . Диетотерапией обеспечивается полноценное, разнообразное питание, высококалорийная пища с достаточным количеством белков и витаминов и ограничением содержания клетчатки. В острой фазе болезни из рациона исключают пищу, к которой может существовать первичная или вторичная непереносимость . Моно- и дисахаридов следует избегать в связи с усилением процессов кислотного брожения и метеоризма.
Не рекомендуют использование тетрациклинов. Среди медикаментов центральное место при лечении ХЯГК занимает салазопирин. Точный механизм его воздействия еще не выяснен. Назначается по 120 — 150 мг/кг массы, распределенные на 4 приема. После наступления ремиссии назначают поддерживающие дозы — 20 — 30 мг/кг.
Лечение необходимо продолжать до нормализации биоптата
Необходимо обращать внимание на возможное возникновение побочных явлений. Гликокортикоиды назначают при лечении тяжелых форм или при непереносимости салазопирина, причем расчитывают на их противовоспалительное и иммуносупрессивное воздействие
Гликокортикоиды применяют парентерально, перорально или локально в лечебных клизмах или свечках. Дозировка — 1 — 2 мг/кг, а после наступления ремиссии дозу уменьшают на 5 мг каждую неделю до поддерживающей дозы — 0,3 — 0,5 мг/кг. Курс лечения 3 мес после полного исчезновения гистопатологических изменений. Нередко прекращение гликокортикоидного лечения приводит к рецидиву заболевания.