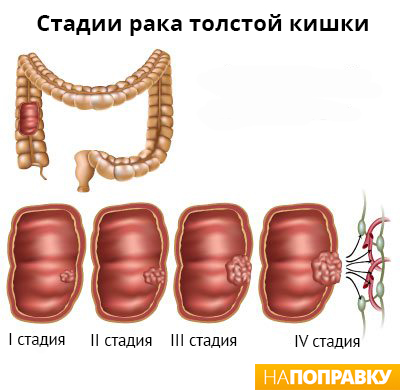
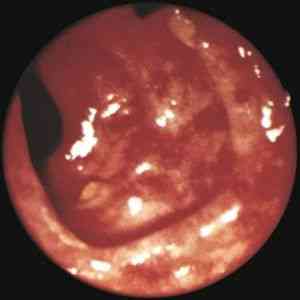
Мкб 10 неопределенный колит
Содержание:
Осложнения патологии
При спастическом колите не бывает нарастания симптомов и не развиваются прочие патологические процессы со стороны пищеварительного тракта. Хотя патология и снижает качество жизни, но не приводит к осложнениям и отдаленным последствиям.
У детей
Симптомы и лечение у взрослых спастического колита несколько отличаются от симптоматики колита у детей, так как у последних он возникает обычно из-за паразитарных инвазий и частых аллергических реакций на продукты питания. Ребенок становится беспокойным, у него нарушается стул, он может отказываться от еды, жаловаться на боли в животе. Лечение проводится для устранения причины развития болезни, после — выполняется симптоматическая терапия и нормализация кишечной микрофлоры.
У беременных
У беременных колит может появиться вследствие гормональных изменений или смещения, из-за увеличивающейся матки, органов брюшной полости. Симптоматика патологии во время беременности не имеет явных отличий. Лечение выполняется симптоматическое, оно направлено на нормализацию полезной микрофлоры ЖКТ. После родов проводится полноценная терапия.
У пожилых
У пожилых пациентов спастический колит обнаруживается в 2 раза чаще, чем у пациентов молодого возраста, так как с возрастом наблюдается физиологическое снижение кишечной перистальтики. Патология сопровождается хроническими запорами, из-за этого основная терапия должна быть направлена на регуляцию стула. Кроме медикаментозной терапии, при спастическом колите используется специальная диета. Очистительные клизмы проводятся в исключительных случаях.
Патогенез
В развитии воспаления при ЯК задействованы многочисленные механизмы тканевого и клеточного повреждения. Бактериальные и тканевые антигены вызывают стимуляцию Т- и В-лимфоцитов. При обострении ЯК обнаруживают дефицит иммуноглобулинов, что способствует проникновению микробов, компенсаторной стимуляции В-клеток с образованием IgM и IgG. Дефицит Т-супрессоров приводит к усилению аутоиммунной реакции. Среди медиаторов воспаления прежде всего следует назвать цитокины ИЛ-lp, IF-y, ИЛ-2, ИЛ-4, ИЛ-15, которые влияют на рост, движение, дифференциацию и эффекторные функции многочисленных клеточных типов, вовлечённых в патологический процесс при ЯК.
Важную роль в патогенезе ЯК отводят нарушению барьерной функции слизистой оболочки кишечника и её способности к восстановлению. Считают, что через дефекты слизистой оболочки в более глубокие ткани кишки могут проникать разнообразные пищевые и бактериальные агенты, которые затем запускают каскад воспалительных и иммунных реакций.
Лечение патологии
Лечение при спастическом колите нуждается в индивидуальном подходе. Комплексное воздействие снижает нервное напряжение, способствует ускорению восстановления двигательной функции толстой кишки, способствует улучшению пищеварения.
Терапия больного имеет три составляющие:
- лекарственные средства (народные средства лечения);
- диета;
- психотерапия.
Медикаментозная терапия прописывается в зависимости от результатов обследования.
Для снижения боли назначают спазмолитики — «Но-шпа», «Дицетел». Когда мучают запоры, назначают ферментативные средства: «Дигестал», «Фестал». При диарее — «Креон», при вздутии живота — «Мезим». При повышенном газообразовании употребляют энтеросорбенты («Энтеросгель», «Полисорб», активированный уголь), для уменьшения уровня кислотности – «Ацидин-пепсин», прописывают ферментные препараты для стабилизации функции пищеварения.
При развитии дегидратации из-за поноса проводят инфузионное восполнение жидкости, которая была потеряна организмом.
В стадии обострения принимают лекарственные средства — в зависимости от причин болезни, это могут быть противовоспалительные или противопаразитарные препараты. Когда спастический колит возникает на фоне хронического стресса, употребляются успокоительные препараты. Для нормализации кишечной микрофлоры прописывают пробиотики.
При хронической форме терапия проводится с целью устранения запоров, могут применяться для этого очистительные клизмы. Использование слабительных средств в данном случае нежелательно. Они способствуют раздражению слизистой кишечника, что является дополнительным фактором раздражения слизистой органа.
Очистительные клизмы бывают двух видов: действующие сразу и с последующим действием.
В первом случае клизмы стимулируют деятельность кишечника за счет температуры воды и объема жидкости. При спастическом колите запрещается применение клизм для очищения с холодной водой, это может привести к еще большему спазму кишечника.
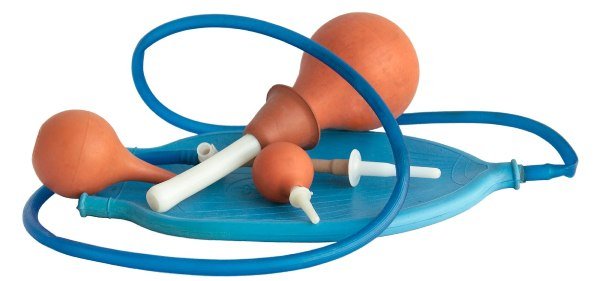
Во втором варианте клизмы ставят таким образом: жидкость вводят в кишку и оставляют в ней, поэтому воздействие наступает через некоторое время. Подобные клизмы ставят с растительным маслом или водно-масляной взвесью, объем их бывает разным – 200-500 мл. Вводимое масло распространяется вверх и отделяет от кишечных стенок плотные каловые массы, мягко стимулируя перистальтику.
Питание при спастическом колите
Диета при колите данного типа очень важна из-за того, что она способствует восстановлению работы пищеварительной системы. При поносах советуют соблюдать лечебную диету «Стол №4», а при запорах — «Стол №2».
При запорах в рационе должно присутствовать большое количество свежих фруктов и овощей, соки из них, хорошо включить в рацион вареную и печеную свеклу и тыкву, цельнозерновой хлеб, выпечку с отрубями, сухофрукты.
Питание при патологии опирается на такие принципы:
- пища не должна раздражать слизистую ЖКТ;
- употребляемые блюда должны быть легкоусвояемые, но достаточно калорийные;
- готовить рекомендуется на пару, варить или тушить;
- питание должно быть дробным — до 5 раз в сутки;
- из рациона исключаются продукты, вызывающие газообразование, брожение (рекомендуется отказаться от мучного и выпечки);
- к запрещенным продуктам относятся острые, жирные, жареные блюда;
- рекомендуется употреблять вместо молока кисломолочные продукты;
- в рационе обязательно преобладание свежих овощей и фруктов. Но следует ограничить употребление капусты, бобовых, фруктов с большим содержанием сахара;
- белый хлеб заменяют на черный;
- следует избегать продуктов с консервантами.
Народные способы лечения патологии
Наиболее эффективны следующие народные рецепты:
- 1 ч. ложку аниса залить кипятком (1 стакан), настоять и пить небольшими порциями в течение дня;
- для расслабления кишечника и снятия судорог и спазм принимают сок тысячелистника обыкновенного;
- для нормализации процесса пищеварения употребляют сок сельдерея. Он способствует выводу излишков газа, помогает избавиться от запоров. Корнеплод очищают, измельчают, выжимают из массы сок и принимают по 3 ч. ложки за полчаса до еды;
- высушенные листья мать-и-мачехи принимают по одной трети ч. ложки трижды в день за полчаса до еды, запивая горячим молоком или медовой водой.
Видео по теме:
Код по МКБ 10
 Согласно международной классификации болезней каждая из них имеет свой индивидуальный номер в соответствии с типом, который был определен у пациента. При колите их выявляют несколько:
Согласно международной классификации болезней каждая из них имеет свой индивидуальный номер в соответствии с типом, который был определен у пациента. При колите их выявляют несколько:
Язвенный. Несмотря на полиэтиологичность все виды неспецифической патологии имеют код К 51.
Инфекционный. Вместе с алиментарным и аллергическим колитом был обозначен как К 52.2. Провоцирующим фактором возникновения данной формы являются одноименные агенты.
Токсический. Фигурирует под номером К 52.1. Развивается на фоне отравления организма какими-либо веществами.
Ишемический. Возникает по причине нарушений местного кровотока в сосудах толстого кишечника. Определяется по обозначению К 52.8
Радиационный. Характеризуется кодом К 52.0 и развивается вследствие развития лучевой болезни.
Колит язвенный неспецифический

Неспецифический язвенный колит (НЯК) — хроническое воспалительное заболевание толстой кишки неизвестной этиологии, характеризующееся язвенно — некротическими изменениями её слизистой оболочки.
Код по международной классификации болезней МКБ-10:K51 Язвенный колит
Заболевание всегда начинается с прямой кишки и распространяется в проксимальном направлении. Тотальное поражение толстой кишки встречается в 25% случаев. В тяжёлых случаях поражение может распространяться на подслизистую, мышечную и серозную оболочки кишечной стенки.
Характерны образование язв в толстой и прямой кишках, кровотечения, абсцедирование крипт слизистой оболочки и воспалительный псевдополипоз.
Заболевание часто вызывает анемию, гипопротеинемию и электролитный дисбаланс, с меньшей частотой может приводить к перфорации или образованию рака ободочной кишки.
Частота — 2–7:100 000. Два пика заболеваемости — 15–30 лет (больший пик) и 50–65 лет (меньший). Преобладающий пол — женский.
Классификация
По клиническому течению
- Острая форма;
- Хроническая рецидивирующая;
- Хроническая непрерывная.
По степени тяжести
- Лёгкая степень тяжести. Стул 4 р/сут и реже, кашицеобразный. Примесь крови в кале в небольшом количестве. Лихорадка, тахикардия, анемия нехарактерны; масса тела неменяется, СОЭ не изменена;
- Тяжёлое течение. Стул 20–40 р/сут, жидкий. Кал в большинстве случаев содержит примесь крови. Температура тела 38 °С и выш. Пульс 90 в минуту и чаще. Уменьшение массы тела на 20% и более. Выраженная анемия. СОЭ более 30 мм/ч;
- Средняя степень тяжести включает показатели, находящиеся между параметрами лёгкой и тяжёлой степеней.
Симптомы (признаки)
Клиническая картина
- Начало заболевания может быть острым или постепенным;
- Основной признак — многократный водянистый стул с примесью крови, гноя и слизи в сочетании с тенезмами и ложными позывами на дефекацию. В период ремиссии диарея может полностью прекратиться, но стул обычно кашицеобразный, 3–4 р/сут, с незначительным включением слизи и крови;
- Схваткообразные боли в животе. Чаще всего это область сигмовидной, ободочной и прямой кишок, реже — область пупка и слепой кишки. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника. Локализация болей зависит от уровня поражения. Типично усиление боли перед дефекацией и ослабление после опорожнения кишечника;
- Возможно поражение других органов и систем. Кожа и слизистые оболочки: дерматит, афтозный стоматит (5–10%), гингивиты и глосситы, узловатая (1–3%) и мультиформная эритема, гангренозная пиодермия (1–4%), язвы нижних конечностей. Артралгии и артрит (в 15–20% случаев), в т.ч. и спондилит (3–6%). Офтальмологические осложнения (4–10%): эписклерит, увеит, иридоциклит, конъюнктивит, катаракта, ретробульбарный неврит зрительного нерва, язвы роговицы. Печень: жировой гепатоз (7–25%), цирроз (1–5%), амилоидоз, первичный склерозирующий холангит (1–4%), хронический активный гепатит.
Дифференциальная диагностика
Острая дизентерия. Болезнь Крона. Туберкулёз кишечника. Диффузный семейный полипоз толстой кишки. Ишемический колит.
Синонимы
Колит язвенно — геморрагический неспецифический. Колит язвенный идиопатический.Колит язвенно – трофический. Проктоколит язвенный. Ректоколит язвенно – геморрагический. Ректоколит геморрагический гнойный.
Симптомы воспаления кишечника
При любом виде заболевания и даже когда начинается воспалительный процесс, организм подаёт знаки, главное их распознать.
Признаки при хроническом заболевании толстой кишки:
- Полное отсутствие стула в течение недели;
- Тяжесть в животе после и до еды, внешний признак увеличения живота;
- Сильные, частые боли в области живота, выраженный симптом болезни;
- Изменение стула, наличие крови и выделений;
- Частый и ложный позыв в туалет «по большому», в итоге выделение слизи;
- Стул сразу после приёма пищи, рано утром после пробуждения или перед сном;
- Диарея с осложнениями в виде полного обезвоживания организма;
- Неприятный запах изо рта, последствия застоя пищи в желудке и в кишечнике человека;
- Постоянное урчание в животе;
- Слабость и сильная утомляемость организма, иммунная система ослаблена;
- Частые отрыжки с запахом;
- Быстрая потеря веса;
- Боли в мышцах и суставах;
- Долихосигма (постоянные запоры).

Причины заболевания:
- Вредные привычки;
- Инфекция;
- Длительное употребление антибиотиков, слабительных препаратов;
- Пищевая, лекарственная аллергия;
- Нарушение обмена веществ организма;
- Неактивный образ жизни.
Медикаментозная терапия
По результатам диагностики, врачи назначают лечение
Очень важно выявить причину патологию
Также терапия будет направлена на устранение симптомов. Необходимо учитывать степень поражения и индивидуальные характеристики организма.
Как лечить катаральный колит кишечника? Лечение характеризуется длительным периодом. Пациенту придется придерживаться строгого питания. Также существует необходимость в исключении вредных привычек.
Катаральный колит кишечника лечение медикаментами:
- Прием обезболивающих препаратов, если присутствует такой неприятный симптом.
- В случае сильного спазмирования выписывают соответствующие лекарства.
- Необходимо также восстановить микрофлору кишечника.
- Антибактериальный медикаменты назначают в случае инфекционной природы возникновения заболевания.
- Когда у пациента присутствуют кишечные расстройства в виде рвоты, диареи и прочего, прописывают лекарства, восстанавливающие работоспособность пищеварительной системы.
- Назначают прием специальных ферментов, которые способствуют легкому процессу пищеварения.
- Нужны специальные препараты, снимающие интоксикационные симптомы.
Нужно отметить, что хроническая форма в период сильного обострения лечится в рамках стационара.
В такие моменты пациенту нужен покой и постельный режим. Необходимо свести к минимуму любую физическую активность.
После того, как симптоматика будет устранена, человека отпускает на домашнее лечение
Даже дома важно соблюдать все рекомендации и не нарушать диету
Катаральный колит кишечника лечение в зависимости от форм патологии:
- Аллергический лечится обычным изменением в питании. Для того, чтобы достичь результата, нужно устранить сам аллерген.
- Инфекционный подразумевает прием антибиотиков.
- При язвенном необходимо делать упор на препараты, снимающее воспаление.
- Ишемический колит нужно устранять при помощи лечения сердечно-сосудистых заболеваний. Также следует избегать медикаментов, которые могут вызвать сужение сосудов.
Методы лечения хронического колита
При выявлении патогенеза заболевания требуется немедленная терапия. Вовремя начатая терапия предупредит осложнения и улучшит общее состояние человека.
Процедура зависит от степени заболевания. При начальном этапе назначают специальную диету, а обострение заболевания приводит к употреблению медикаментов.

При обострении заболевания и в случае срочной госпитализации больному назначают медикаменты и строгую диету. Каждому пациенту лечение назначают индивидуально в зависимости от вида, в стадии заболевания и области заражения организма. При неправильном лечении ситуация может развиваться вплоть до серьезных осложнений.
Медикаментозное лечение
Клиническое лечение значит терапию таблетками или же хирургическое вмешательство при осложнениях.
Лекарственные средства для лечения:
- Сульфаниламиды (антибактериальные и антиаллергические препараты);
- Эубиотики (эффективные средства с высоким содержанием оксихинолина, уменьшают боли в животе, нормализируют стул);
- Пробиотики (микроорганизмы, необходимые для восстановления кишечной среды);
- Спазмолитические вещества (для уменьшения болезненных ощущений);
- Слабительные средства (при борьбе с запором и диарей);
- Антибиотики;
- Успокоительные препараты (спастический колит);
- Таблетки с ферментами;
- Витамины (эффективная форма для заживления тканей слизистой оболочки кишечника);
- Полиферментные таблетки (при дисбактериозе).
Рацион питания составляется индивидуально. Общие правила диеты при хроническом колите:
- Кушать не менее четырёх раз в день маленькими порциями;
- Добавить в рацион клетчатку в виде круп, овощей, фруктов и хлеба;
- Употреблять мясо, рыбу без жира и в варёном виде;
- По утрам на завтрак кушать отварные яйца (неинфекционный колит);
- Отдавать предпочтения первым блюдам на бульонах из овощей;
- Разнообразить рацион морепродуктами;
- Исключить газированные, алкогольные напитки, молочные продукты, острые специи.
Народные средства для лечения
Хронический колит дома и народными средствами лечить можно после ремиссии.
Народные средства против колита:
- Настойка из шалфея. Столовую ложку сушёных листьев залить двумя стаканами горячей воды, дать настояться тридцать минут, процедить и принимать отвар три раза в день по полстакана перед едой. Продолжительность – две недели.
- Сок подорожника. Выжать сок из мелко нарубленных свежих листьев. Добавить равное количество мёда, продержать на водяной ванне двадцать минут. Сок хранить в холодильнике с плотно закрытой крышкой. Принимать по одной чайной ложке два раза в день в течение десяти дней.
- Яблочный сок. На литр свежевыжатого сока добавить сто граммов мёда. Принимать утром натощак в течение двух месяцев. Использовать, только если колит неязвенный.
- Грецкие орехи. Принимать 2 штуки на перекус один раз в день после обеда.
Народные средства следует использовать после консультации врача.
Диагностика
Диагностические критерии
Для диагностики пищевой аллергии используют комплекс клинических и лабораторных методов:1. Анамнез.2. Осмотр и оценка клинических симптомов.3. Кожные прик-пробы.4. Пищевой дневник.5. Элиминационно-провокационная проба.6. Определение общего и специфических IgE антител к пищевым аллергенам в сыворотке крови.7. Радиоаллергосорбентный тест.8. Эзофагогастродуоденоскопия с биопсией тонкой кишки.9. Оценка проницаемости слизистой оболочки кишечника.10. Дополнительные методы (определение триптазы и эозинофильного катионного белка, тест бласстрансформации лимфоцитов, тест выброса гистамина базофилами и тучными клетками кишечника).11. Анализ стула (лейкоциты, эозинофилы).
Для постановки гастроинтестинальных проявлений пищевой аллергии следует учитывать следующие критерии:1. Связь возникновения гастроинтестинальных симптомов с приемом определенных пищевых продуктов (коровье молоко, зерновые, овощи, фрукты, орехи, грибы и т.д.).2. Положительный аллергологический анамнез.3. Исчезновение симптомов после прекращения приема аллергенных продуктов.4. Наличие светлой слизи в кале.5. Положительный эффект от приема антигистаминных препаратов.6. Высокие уровни общего и специфических IgE антител к пищевым аллергенам.
Для постановки диагноза помогает эндоскопическое обследование верхних отделов желудочно-кишечного тракта с биопсией проксимальных отделов тонкого кишечника. При токсическом гастроэнтерите должна быть связь с интоксикацией. При радиационном – клиника гастроэнтерита развивается через 10-14 дней или через 6-12 месяцев после облучения.
Жалобы и анамнез: боль в животе, тошнота, рвота, жидкий стул.
Физикальное обследование Клиническая картина гастроэнтерита: хроническая диарея, боль в животе, тошнота, рвота, жидкий стул, содержащий непереваренную пищу, иногда кровь, похудание, тенезмы, схваткообразные боли в животе, при потере белка – отеки, анемия.
Инструментальные исследования На рентген-исследовании: неизменный ток кала или признаки отека слизистой.
Показания для консультации специалистов: по показаниям.
Перечень основных диагностических мероприятий:
— общий анализ крови (6 параметров);
— исследование кала на скрытую кровь;
— исследование кала на копрологию;
— эзофагогастродуоденоскопия;
— ректоскопия;
— гистологическое исследование ткани;
— определение общего белка;
— определение белковых фракций.
Перечень дополнительных диагностических мероприятий:
— определение билирубина;
— определение холестерина;
— определение глюкозы;
— определение АЛТ;
— определение С-реактивного белка;
— рентгеноскопия желудка;
— определение железа;
— определение АСТ;
— колоноскопия.
Классификация и код по МКБ-10
 Что такое атрофический колит? Данная патология подразумевает поражение слизистой оболочки кишечника, сопровождающееся постепенным ее разрушением. В международной классификации болезней десятого пересмотра это заболевание находится под кодом К52 (другие неинфекционные гастроэнтериты и колиты).
Что такое атрофический колит? Данная патология подразумевает поражение слизистой оболочки кишечника, сопровождающееся постепенным ее разрушением. В международной классификации болезней десятого пересмотра это заболевание находится под кодом К52 (другие неинфекционные гастроэнтериты и колиты).
Основная классификация предлагает деление этой патологии в зависимости от течения:
- острый атрофический колит – характеризуется быстрым развитием и ярко выраженной симптоматикой; происходит атрофия слизистого слоя органа.
- хронический атрофический колит – обострения заболевания сменяются ремиссиями; при хронизации болезни наблюдаются деструктивные изменения не только слизистой оболочки, но и связочно-мышечного аппарата кишки.
По мере прогрессирования болезни атрофический колит проходит несколько стадий:
- 1 стадия (субатрофический колит) – поражение затрагивает лишь поверхностный слой кишки; на этом этапе возможно немедикаментозное лечение (соблюдение диеты).
- 2 стадия – характеризуется выраженностью клинической симптоматики и ухудшением общего состояния.
- 3 стадия (осложненная) – наблюдаются дистрофические изменения тканей кишечника, которые носят необратимый характер; лечение зачастую хирургическое.
Методы диагностики
В современных рекомендациях прописаны следующие диагностические мероприятия, необходимые для подтверждения диагноза:
при сборе анамнеза заболевания необходимо особенное внимание уделить времени возникновения первых симптомов, связи патологии с непереносимостью лекарств, а также поездками в страны с неблагополучной эпидемиологической обстановкой по кишечным инфекциям;
при объективном осмотре выявляется дефицит массы тела, отеки, а также внекишечные проявления НЯК;
в обязательном порядке необходимо провести общий и биохимический анализ крови, мочи и коагулограмму и выявить характерные для НЯК анемию, тромбоцитоз, лейкоуитоз, гипоальбуминемию;
для исключения инфекционного характера процесса производится микроскопическое и бактериологическое исследование кала;
при подозрении на хронический колит (МКБ 10 код К51) требуется исследовать кал на токсин C. difficile, особенно при недавно проведенной антибиотикотерапии и лечении в стационаре;
для исключения перфорации толстого кишечника на фоне иммунного воспаления выполняется обзорный рентгеновский снимок брюшной полости;
эндоскопический осмотр слизистой толстого кишечника – колоноскопия, ректороманоскопия – требуется для первичной установки диагноза язвенного колита, а также для контроля за лечением;
биопсия осуществляется минимум из четырех разных участков кишки
К микроскопическим признакам заболевания относят деформацию крипт, уменьшение числа бокаловидных клеток, крипт-абсцессы, гистиоцитарную инфильтрацию собственной пластинки слизистой оболочки.
Используйте интерактивный конструктор, чтобы получить готовый протокол ведения пациента на основе последних клинических рекомендаций Минздрава РФ.
Направления терапии
Лечение неспецифического язвенного колита (МКБ 10 код К51) предполагает комплексный подход: назначение лекарственной терапии, коррекцию рациона и при наличии показаний хирургического вмешательства.
Фармакологические средства используются для индукции и поддержания ремиссии. В первую группу входят ректальные и системные препараты месалазина и глюкокортикостероидов.
При тяжелых формах заболевания целесообразно назначение комбинации ГКС и азатиоприна. Отмена стероидов производится с постепенным снижением дозы.
В качестве дополнения к лечению используется биологическая терапия (инфликсимаб, ведолизумаб).
При неэффективности консервативной терапии необходимо рассмотреть возможность хирургического лечения.
Прямыми показаниями являются кишечное кровотечение, токсический мегаколон, перфорация толстой кишки.
Кроме того, при наличии НЯК у пациентов существенно возрастает риск развития колоректального рака.
В настоящее время золотым стандартом оперативного вмешательства при хроническом колите считается колпроктэктомия с илеоанальным резервуарным анастомозом, при этом процедура может проводиться в два или три этапа.
Лечение
Тактика включает применение консервативных (в частности, медикаментозных) и хирургических методов. Необходимо устранить угрозу для жизни и здоровья больного, нормализовать его состояние и предотвратить осложнения.
Диета
Коррекция питания направлена на уменьшение проявлений атеросклероза. Больным рекомендовано есть дробно, 5-6 раз в день. Следует отдавать предпочтение таким продуктам как:
- Мясо, рыба, птица постных сортов.
- Фрукты и овощи, в том числе картофель в отварном или запеченном виде.
- Крупы – гречневая, овсяная, пшеничная.
- Хлеб из зерна грубого помола.
- Сухофрукты.
- Зелень.
- Кисломолочные продукты.
- Пшеничные отруби.
Полезны морские водоросли, аптечные дрожжи (по переносимости), растительные масла в небольшом количестве в салатах и кашах, которыми заменяют животные жиры, отвар шиповника и натуральные фруктово-овощные соки. Избыток сахара нужно исключить.
Медикаментозная терапия
Чтобы лечить ишемический колит, применяются разные лекарственные средства:
| Фармгруппа | Пример | Цель назначения |
|---|---|---|
| Статины | «Азтор», «Плеостин», «Аллеста» | Нормализация липидного обмена |
| Гепатопротекторы | «Эссенциале», «Гепабене», «Урсодезоксихолиевая кислота» | Поддержка функции печени |
| Антиагреганты | «Клопидогрель» | Профилактика тромбообразования |
| Нитраты | «Нитроглицерин» | Для нормализации работы сердечно-сосудистой системы и снижения артериального давления |
| Бета-адреноблокаторы | «Небиволол» | |
| Ингибиторы АПФ | «Рамиприл» | |
| Спазмолитики | «Дротаверин», «Мебеверин» | С целью купирования болевого синдрома |
| Ферменты | «Фестал», «Панзинорм» | Коррекция пищеварительной активности |
| Слабительные с мягким действием | «Лактулоза», «Мукофальк» | Устранение запоров |
| Противомикробные и антибиотики | «Ко-тримоксазол», «Бактрим», «Ципрофлоксацин» | Уменьшение тяжести ишемической травмы и риска развития генерализованной инфекции |
| Полезные штаммы кишечных бактерий | «Линекс», «Бифидумбактерин» | Влияние на состав микрофлоры |
Обойтись консервативными методами можно только в случаях, когда нет прямой угрозы жизни, воспалительный очаг не имеет тенденции к быстрому расширению границ, что сказывается на общем состоянии больного.
Хирургическая тактика
Показанием к проведению операции являются такие состояния как:
- перитонит;
- гангрена;
- массивное кишечное кровотечение;
- стриктуры с клиникой непроходимости;
- угроза сепсиса.
Вмешательство проводится посредством эндоскопии (введение зонда), с помощью проколов или мелких разрезов в области брюшной стенки или открытым способом (лапаротомия).
Выбор метода зависит от состояния пациента и тяжести течения болезни. При запущенном процессе спасти ткани нельзя, нужно остановить распространение границ неблагоприятного очага, поэтому резецируются (удаляются) все участки кишки, которые подверглись некрозу. В более простых случаях можно обойтись восстановлением кровотока посредством манипуляции с сосудами брыжейки.
Какие причины влияют на появление болезни
Для заболевания характерен летний период. Именно в это время отмечен пик обращений пациентов.
Все дело в том, что летом человек потребляет больше фруктов и овощей. К сожалению, не всегда соблюдается тщательная гигиена.
Многие болезни приходят к человеку через рот. Когда в организм с едой попадает большое количество патогенных микроорганизмов, процедура распада и пищеварения замедляется. По итогу в кишечнике начинается гниение и брожение.
Это хороший толчок для образования воспаления, что приводит к появлению патологии разной формы.
Распространённые причины:
- Инфекционные заболевания.
- Аллергия.
- Неправильная циркуляция крови в толстой кишке. По-другому называется ишемическим колитом.
- Инфильтрация стенок кишечника лимфоцитами.
- Патологии воспалительного характера.
- Долгое голодание и ограничение в пище.
- Переедание.
- Наличие паразитов.
- Нарушение микрофлоры кишечника.
- Длительный прием лекарственных средств.
- Слабый иммунитет.
- Хронические задержки стула.
- Ожоги и трещины кишечника.
- Интоксикация.