Колоректальный рак
Содержание:
Диагностика колоректального рака
При наличии вышеперечисленных жалоб и для постановки диагноза колоректального рака проводятся следующие диагностические мероприятия:
Клинический осмотр
Обращает на себя внимание увеличение объема живота, бледность кожи и видимых слизистых оболочек. Проводится прощупывание живота (в некоторых случаях опухоль удается прощупать через брюшную стенку), печени (при наличии в ней метастазов она увеличивается в размере, становится плотной, бугристой), лимфатических узлов (часто увеличиваются паховые лимфатические узлы)
Проводится пальцевое исследование прямой кишки, которое позволяет прощупать опухоль, находящуюся в нижней части толстой или прямой кишке.
Лабораторные анализы
- Общий анализ крови (определяется количество эритроцитов и уровень гемоглобина).
- Биохимический анализ крови (определение уровня общего белка, альбумина, билирубина, АЛТ, АСТ, креатинина, мочевины).
- Определение опухолевых маркеров в крови. В отдельных случаях возможно определение уровня канцерэмбрионального антигена в крови.
- Тест на скрытую кровь (кровь, которую невозможно увидеть) в кале. Данное исследование дает возможность доказать присутствие крови в кале, однако не позволяет определить, откуда она поступает.
Инструментальные методы исследования.
- Ректороманоскопия — визуальный осмотр нижнего отдела толстой кишки и прямой кишки с помощью прибора специального назначения. Позволяет обнаружить опухоль, установить её протяженность и характер роста, а также взять прицельную биопсию для патогистологического исследования и подтверждения диагноза.
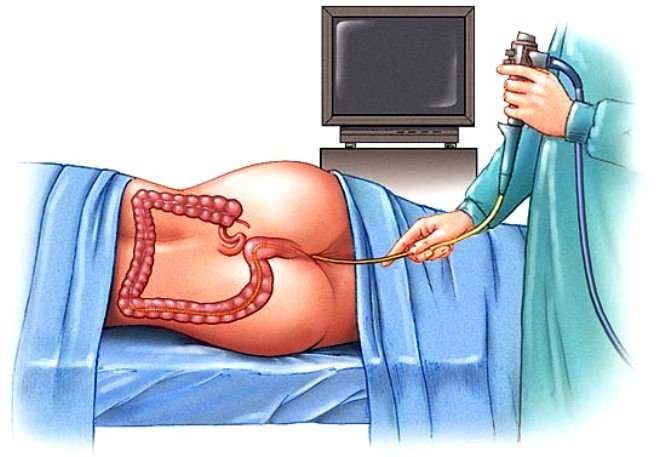
- Колонофиброскопия — эндоскопическое исследование толстой кишки. Позволяет визуально исследовать толстую кишку на всем протяжении и взять прицельную биопсию из всех подозрительных участков.
- Виртуальная колоноскопия — исследование толстой кишки без введения эндоскопа, с использованием современнейшего мультиспирального компьютерного томографа и построение трехмерного изображения кишки.
- Ирригоскопия — рентгенологическое исследование толстой кишки с помощью специально предназначенного прибора и использованием контрастного вещества. Данное исследование позволяет оценить рельеф слизистой оболочки толстой кишки, установить наличие опухоли, свищей и изъязвлений.
- Узи органов брюшной полости.
- Рентгенография органов грудной клетки (для выявления отдаленных метастазов).
- Компьютерная томография и магнитно-резонансная томография позволяют уточнить степень распространения опухоли на соседние органы и структуры, а также наличие метастазов колоректального рака в печень, лимфатические узлы и другие органы.
- Остеосцинтиграфия — лучевой метод исследования костей с использованием радиофармацевтического препарата. Применяется при подозрении на существование вторичных опухолевых отсевов в костях.
Стадии колоректального рака
Деление колоректального рака на стадии необходимо для понимания степени разрастания злокачественного процесса и уровня поражения, что необходимо для формирования тактики терапии и прогностических данных заболевания.
• Ранняя стадия — стадия 0, еще эту стадию называют рак in sit, характеризуется наличием онкопроцесса, не выходящего за границы слизистой. При диагностировании рассматриваемой патологии на этой стадии и полноценно проведенного лечения, прогноз выживаемости составляет 99%.
• Особенностью 1 стадии является наличие злокачественного процесса, вовлекающего мышечный слой толстой кишки и достигающего подслизистого слоя. Размер новообразования не большой, с четкими границами. Метастатических изменений нет. Прогноз, при начале терапии на этой стадии 90% с пятилетней выживаемостью.
• 2 стадию охарактеризовывают проникновением опухоли в стенку кишки и присоединением к процессу висцеральной брюшины и соседних органов. Возможно наличие единичных, метастатически измененных, лимфоузлов. Положительный прогноз, при обнаружении на данной стадии, значительно, снижается, и составляет 65-70%.
• Для 3 стадии отличительной особенностью являются новообразования любых размеров, при присутствии метастатических изменений в нескольких конгломератах соседних лимфоузлов, или наличие образования больших размеров, инфильтрирующегося в соседние органы и ткани. Статистические данные благоприятного исхода составляют 20-50%.
• 4 стадия колоректального рака отличается наличием удаленных метастаз при любом размере новообразования. Обсеменяются печень, легкие, кости, лимфоузлы различной локализации. Прогноз жизнедеятельности, в течении 5 лет, на этой стадии равен, всего 5%.
Метастазы колоректального рака распространяются несколькими путями. Гематогенный путь обсеменения — поражает печень, легкие, кости. Лимфогенный путь обсеменения обуславливает развитие метастатических изменений в лимфоузлах различной локализации.
Метастатический колоректальный рак – это самая поздняя стадия распространения онкопроцесса. Бывает как первичным, т.е. выявленным на этой стадии распространения онкопроцесса, так и вторичным, как следствие неэффективной терапии. Метастатический колоректальный рак, по статистическим данным является первичным практически в 50% диагностических случаев, что значительно ухудшает результативность лечения и прогностические данные.
Гистологически выделяют несколько подвидов колоректального рака:
— аденокарцинома, в формировании этого вида принимают участие железистые клетки, это самый часто встречающийся вид злокачественных изменений — 80% случаев колоректального рака. Прогностические данные зависят от уровня дифференциации клеточных структур, чем выше дифференцировка клеток, тем лучше прогностические данные;
— перстневидноклеточный вид развивается у 5% пациентов, и имеет крайне неблагоприятный прогноз;
— солидный рак формируется из железистой ткани. Отличительной характеристикой является низкая дифференциация клеток, встречается редко;
— плоскоклеточный колоректальный рак возникает в прямой кишке, отличается возникновением метастатических изменений на ранних этапах;
— меланома формируется из меланоцитов, располагающихся в области анального отверстия, характеризуется неблагоприятным прогнозом.
Лечение колоректального рака
Терапия колоректального рака направлена на полное иссечение очага хирургическим способом и профилактику рецидивов и метастазов, используя химиотерапию и лучевою терапию.
Оперативный метод – это самый часто применяемый и самый эффективный способ лечения данной патологии. Выбор техники операции, её объем и вид, зависят от месторасположения онкопроцесса в толстом кишечнике, степени прорастания, характера роста образования. Наиболее прогностически эффективны операции, проведенные на начальных этапах развития заболевания, хотя при метастатических изменениях, оперативное вмешательство увеличивает длительность и качество жизнедеятельности. Хирургический метод подразумевает иссечение образования с фрагментом кишечника, иссечение регионарных лимфоузлов и клетчатки, окружающей данное место. На последних стадиях удаляют все близлежащие ткани, вовлеченные в злокачественный процесс. Нередко такие операции требуют реконструкции кишечника и восстановления проходимости кишечника, это может производиться одномоментно, а может поэтапно. На первом этапе проводят удаление опухоли, и формирование колостомы на брюшной стенке, после курса восстановительной терапии и стабилизации пациента, проводится второй этап по реконструкции кишечника и восстановлению его проходимости. Наиболее трудны, в оперативном плане, злокачественные образования прямой кишки, за счет своей труднодоступности и, требующие сложных пластических операций, чаще всего колостома у таких пациентов выводится пожизненно. На сегодняшнем этапе развития хирургической помощи, возможно применение микрохирургических вмешательств при проведении колоноскопии или ректороманоскопии, но эти методы можно применить только в случае изменений слизистого слоя, если онкопроцесс затронул мышечный слой и необходима радикальная операция. Количество микрохирургических вмешательств значительно уступает классическим операциям, из-за небольшого процента выявленной онкопатологии на 0-1 стадиях.
Химиотерапия колоректального рака применяется как дополнительный способ лечения. Препараты, используемые при колоректальном раке: 5-фторурацил, лейковорин, оксалиплатин, томудекс. Они могут назначаться как монотерапия, и как комбинация друг с другом. Химиотерапевтический метод направлен на борьбу непосредственно с самой опухолью – локальная химиотерапия, и также используется как лечение метастатических изменений – системная химиотерапия. Локальная химиотерапия подразумевает введение лекарственных средств сразу в печеночную артерию. Химиотерапевтические методы используют перед операцией для уменьшения и ограничения онкопроцесса, и после операции, как профилактическую меру метастатического обсеменения. Химиотерапия не требует стационарного наблюдения, чаще всего её проводят амбулаторно, под контролем общеклинических анализов.
Таргетная терапия – это самые последние разработки препаратов в онкологии. Таргетные препараты встраиваются в белки злокачественных клеток, и воздействуют только на них, не влияя на здоровые ткани, вследствие этого нет побочных явлений. К таргетным средствам, используемых при колоректальном раке, относятся Авастин, Залтрап, Эрбутикс, Стивага.
Лучевая терапия колоректального рака используется перед операцией, для замедления роста образования и улучшения резектабельности образования. После операции, является профилактической мерой распространения метастазов и рецидивирования заболевания. Лучевая терапия применяется совместно с химиотерапией, при этом получается максимально положительный эффект.
На стадии разработки находятся иммуннотерапевтические препараты – вакцины, действие которых нацелено на усиление противоопухолевого иммунитета.
Пациенты, с диагностированным колоректальным раком и проведенным комплексным лечения требуют длительного наблюдения онколога. В первые два года после терапии, каждые 6 месяцев пациент проходит комплексное обследование: колоноскопия, УЗИ ОБП, КТ ОБП, определение опухолевых маркеров, для своевременного обнаружения метастазов и рецидивирования заболевания. В последующем, проводится ежегодный контроль в течение 3-5 лет.
Профилактика колоректального рака заключается в ведении здорового образа жизни, обязательно следует придерживаться рационального сбалансированного питания, вовремя проходить скрининговые обследования.
Примечания
- Lengauer C., Kinzler K. W., Vogelstein B. Genetic instabilities in human cancers //Nature. — 1998. — Т. 396. — №. 6712. — С. 643—649.
- Lynch H. T. et al. Etiology, natural history, management and molecular genetics of hereditary nonpolyposis colorectal cancer (Lynch syndromes): genetic counseling implications //Cancer Epidemiology Biomarkers & Prevention. — 1997. — Т. 6. — №. 12. — С. 987—991.
- Angioli R. et al. Hereditary and sporadic ovarian cancer: genetic testing and clinical implications (review) //International journal of oncology. — 1998. — Т. 12. — №. 5. — С. 1029—1063.
- Viganò L., Ferrero A., Lo Tesoriere R., Capussotti L. Liver surgery for colorectal metastases: results after 10 years of follow-up. Long-term survivors, late recurrences, and prognostic role of morbidity // Ann Surg Oncol, 2008, 15 (9). — P. 2458—2464. Epub 2008 May 8.
- Wang X., Hershman D. L., Abrams J. A., Feingold D., Grann V. R., Jacobson J. S., Neugut A. I. Predictors of survival after hepatic resection among patients with colorectal liver metastasis // British Journal of Cancer, 2007, 97 (12). — P. 1606—1612. Epub 2007 Dec 11.
Лечение
Сегодня используются следующие виды терапевтических мероприятий, проводимых в целях борьбы с онкологией:
- Хирургическое вмешательство.
- Терапия с помощью химиопрепаратов и облучением.
Использование консервативного лечения не приводит к положительным результатам, развиваются осложнения.
Хирургия
В зависимости от локализации опухоли используются различные методы оперативного вмешательства:
- Поражён толстый кишечник. Хирургическое удаление происходит на первых этапах развития болезни. Провидится резекция брюшины. При этом удаляется часть толстого отдела и лимфоузлы. Если размер опухоли невелик, тогда используют колоноскопию. Наносится меньший вред организму, восстановление идёт быстрее.
- Рак прямой кишки. При небольшом развитии опухоли удаление проводится через анальное отверстие. Также происходит удаление части кишечника вместе с расположенными рядом лимфоузлами.
Химио- и лучевая терапия
Указанные виды лечения считаются более результативными. Использование химиотерапии и лучевого облучения становится оправданным, когда опухоль достигла другого органа. Поэтому после удаления основного участка ракового образования проводится химиотерапия, чтобы уничтожить раковые клетки, оставшиеся внутри тела.
Препараты, используемые для лечения:
- Иринотекан;
- Тегафур;
- Лейковорин;
- Капецитабин.
Метастатический рак – это группа патологий, не поддающихся терапии. Срок жизни пациента составляет 12 месяцев. Доктор назначает комплекс мероприятий:
- Часть кишечного канала удаляется, как и метастазы.
- Лучевое облучение.
- Химиотерапия.
- Иммунотерапия для поддержания организма.
В Израиле построены клиники, где успешно лечат онкологическую болезнь. Для этого используется биохимическое лечение или таргетная терапия. Использование натуральных препаратов, устраняющих раковые клетки, считается самым результативным способом борьбы с опухолями.
Этиология
Рак толстой кишки — полиэтиологическое заболевание, то есть может иметь под собой множество причин. К ним относятся: генетические факторы, факторы внешней среды (включая питание, канцерогены), воспалительный процесс в кишечнике.
Хотя генетика колоректального рака остается до конца не раскрытой, последние исследования показывают её большое значение в развитии болезни. Так, наследственная мутация в гене APC (англ.)русск. является причиной семейного аденоматозного полипоза (англ.)русск., при котором у пациента имеется почти 100 % вероятность развития рака толстой кишки к возрасту 40 лет.
В возникновении колоректального рака прослеживается два пути: из обычных аденом, начинающийся с мутации гена APC (модель Fearon-Vogelstein) и по «зубчатому пути», который отличается уникальным генетическим профилем и морфологическими характеристиками уже на начальных этапах развития образований. Такие образования занимают от 7-9 %. Риск развития рака из них составляет 7,5-15 %. Предшественниками эпителиальных образований являются очаги абберантных крипт. Около 20 % колоректального рака продемонстрировали распространенные дефекты в метилировании ДНК (так называемый CIMP-положительный профиль), мутации в онкогенах BRAF (KRAS), микросателлитную нестабильность, и многие из них могут возникнуть в рамках зубчатых образований и определяют их морфологическое строение. Зубчатый полипозный синдром так же имеет специфические генетические изменения, связанные с биаллельной мутацией гена MUTYH. Риск развития колоректального рака при этом синдроме очень высок и может составлять более 50 %, возможно наличие синхронных или метахронных раковых опухолей. Они, как правило, сопровождаются MSI-H и представлены зубчатой морфологией. Понимание эпигенетического пути и молекулярных особенностей зубчатых поражений дает представление об их клинической значимости и обеспечивает доказательства, необходимые для лечения и наблюдения пациентов с этим заболеванием.
Синдром Линча (англ.)русск. (наследственный рак толстой кишки без полипоза) также связан с высоким риском возникновения рака толстой кишки в возрасте до 50 лет. В отличие от семейного аденоматозного полипоза, при синдроме Линча чаще страдает проксимальный отдел толстой кишки. Пациенты с данным синдромом также подвержены высокому риску развития рака яичников и тела матки в молодом возрасте. Синдром обусловлен ошибками репликации в генах hMLH1, hMSH2, hMSH6, hPMS1, hPMS2 и, возможно, других, ещё не известных.
Факторы риска
- Диетические — употребление пищи, бедной клетчаткой и богатой твёрдыми животными жирами.
- Употребление алкоголя.
- Ожирение.
- Курение.
- Воспалительные заболевания кишечника.
По результатам исследования, опубликованным в Журнале Клинической Онкологии (Journal of Clinical Oncology), курильщики с раком толстого кишечника имеют в два раза более высокий риск смерти по сравнению с некурящими людьми.
Также была проведена работа, опубликованная в журнале Gut (The BMJ journals), результаты которой свидетельствуют, что длительное применение антибиотиков в молодом и среднем возрасте увеличивает риск появления колоректальных аденом, склонных к малигнизации. Ученые исследовали связь между длительной антибиотикотерапией (более 2 месяцев) в возрасте 20-39 лет и 40-59 лет с развитием аденоматозных полипов. Все участники прошли колоноскопию, по результатам которой было выявлено, что у 1195 из 16642 участников обнаружены колоректальные аденомы. Проведя анализ доступных данных, исследователи заключили, что применение антибиотиков более 2 месяцев у лиц в возрасте 20-39 лет приводит к риску возрастания полипов на 36 %, а в возрасте 20-59 лет — на 69 %. Высокий риск перехода аденомы в злокачественную опухоль был подтвержден многочисленными исследованиями. Риск развития рака прямой и ободочной кишки у лиц с аденоматозными полипами в 3-5 раз выше, чем у обычной популяции.
Стадии колоректального рака
Выделяют 4 стадии развития колоректального рака и стадию 0:
Этапы развития рака в кишечнике
- ранняя стадия или стадия 0 — новообразование не выходит за черту своей пластины. Выживаемость на данном этапе составляет 99%;
- 1 стадия колоректального рака — опухоль находится на стенке кишки и не распространяется дальше за черту подслизистой или мышечной оболочки. Выживаемость достаточно высокая и составляет 90%;
- 2 стадия — новообразование выходит за черту стенки кишки и соединяется с висцеральной брюшиной или соседними органами. Другие органы не поражаются. Прогноз выживаемости составляет от 60% до 70%;
- 3 стадия — раковые клетки проникают в лимфатические узлы. Статистика выживаемости ухудшается и составляет — от 20% до 55%;
- 4 стадия колоректального рака — раковые клетки проникают в другие органы организма и лимфоузлы. Имея данную стадию заболевания, вероятность выживания, составляет 5%.
На ранней стадии у больного заметна кровь на момент дефекации, появляются боли в животе, чаще в боковых отделах или в заднем проходе. Такие боли могут быть распирающими, ноющими. Исчезают после дефекации. Также боль утихает после использования теплой грелки и лекарств, которые ускоряют обмен веществ.
На последней стадии появляется опухолевое отравление, которое отличается стадиями заболевания, состояния здоровья больного, размера новообразования, присутствие соответствующего нарушения. Больной теряет в весе, появляется заторможенность психики, повышается температура, увеличивается потоотделение. Больной подвергается различным инфекционным заболеваниям.
Чтобы выявить стадию болезни, нужно сделать анализ на колоректальный рак. Обычно это общий анализ крови — он нужен для обнаружения анемии, которая имеет отношение к продолжительному кровотечению из новообразования в кишечнике.
Лечение
Лечение КРР может быть хирургическим, химиотерапевтическим, лучевым или паллиативным (при неоперабельных опухолях и невозможности проведения других видов лечения). Проведение того или иного типа лечения зависит от многих факторов, например возраста больного и общего состояния его здоровья, стадии КРР и операбельности опухоли.
Хирургическое лечение
Большинство больных с КРР требует оперативного лечения: удаление карциномы с адекватными краями резекции (удаляется макроскопически здоровая часть кишки с целью профилактики возможного прорастания карциномы). Удаление карциномы может быть выполнено открытым доступом (лапаротомия) до толстой кишки или применением миниинвазивного доступа с помощью лапароскопического оборудования. Перед операцией больному проводят исследования других органов брюшной и грудной полости, в частности печени и легких где чаще всего могут возникать отдаленные метастазы. Иногда проводится курс неоадъювантной (предоперационной) химиотерапии.
Химиотерапия
Химиотерапия при КРР может проводиться до операции (неоадъювантная) или после (адъювантная). Показаниями к проведению химиотерапии при КРР является наличие метастазов КРР, которые не могут быть удалены хирургическим путем или с целью уменьшения массы опухоли. Основными химическими препаратами, которые применяются для лечения КРР является фторурацил или капецитабин.
Лучевая терапия
Неоадъювантная или адъювантная лучевая терапия проводится в комбинации с химиотерапией преимущественно при КРР с локализацией в прямой кишке. При опухолях в толстой кишке лучевая терапия застосовуетья редко из-за риска повреждения здоровых отделов кишки, чувствительные к радиации.
Паллиативное лечение
Паллиативное лечение проводится пациентам с неоперабельными карциномами при невозможностью провдення химио- или радиотерапии через общее состояние здоровья. Паллиативное лечение направлено на элиминацию боли, выполнение колоностомии, удаление опухоли или радиотерапия, стентирование при кишечной непроходимости для профилактики осложнения и обеспечения адекватного качества жизни пациентов.,
Лечение
Лечение колоректального рака у каждого человека проходи по разному. Наиболее распространенными методами лечения являются хирургия, химиотерапия и облучение. Комбинация, которая дает наилучшие шансы на выздоровление, зависит от нескольких вещей:
- расположение, размер и характер опухоли;
- возможное образование метастазов;
- возраст и общее состояние здоровья пациента.
Лечение в зависимости от стадии:
- 0 и I: операция по удалению части пораженной толстой кишки.
- II: операция по удалению пораженной части толстой кишки и, возможно, химиотерапия.
- III: операция по удалению пораженной толстой кишки и окружающих ганглиев с последующей химиотерапией.
- Стадия IV: если возможно, операция по удалению опухоли и метастазов (иногда требуется два последовательных вмешательства), с химиотерапией между двумя хирургическими процедурами. Эта химиотерапия может быть связана с другими типами инъекционного лечения («таргетная терапия» моноклональными антителами, такими как, например, бевацизумаб).
Хирургическая терапия

В большинстве случаев при колоректальном раке прибегают к хирургическому вмешательству. Объем операции зависит от стадии развития рака:
- На ранних стадиях заболевания, когда оно имеется четко локализованный характер, удаляется только пораженный фрагмент кишечника с окружающей его клетчаткой и регионарными лимфатическими узлами.
- Распространенная опухоль нижнего отдела требует более радикального вмешательства. Проводится удаление прямой кишки вместе с сфинктером. На переднюю брюшную стенку накладывается сигмостома – прямое сообщение сигмовидной кишки с поверхностью кожи. В дальнейшем каловые массы будут удаляться через эту стому.
- В некоторых случаях может быть проведена более щадящая операция – сфинктеросохраняющая резекция. В ходе нее удаляется только прямая кишка, сфинктер остается на месте, и к нему подшивается низведенная сигмовидная кишка. Такая операция более удобна для пациента в дальнейшем, однако не всегда анатомическое строение позволяет подвести вышележащий отдел без натяжения ткани.
- Если рак находится на последних стадиях и осложняется кишечной непроходимостью, операция проводится в несколько этапов. Первоначально необходимо восстановить движение пищевых масс по кишечнику, для чего пациенту накладывается колостома – соустье между ободочной кишкой и поверхностью кожи. Через некоторое время проводится операция по удалению новообразования способом, описанным выше.
Паллиативное лечение колоректального рака
Что это такое? Направлено на облегчение состояния пациентов, которые не подлежат радикальным операциям по причине запущенности рака и тяжелого общего состояния. В качестве паллиативного метода применяют наложение постоянной колостомы, чтобы каловые массы двигались в обход опухолевого узла. Сама опухоль не удаляется из-за невозможности выделить ее из окружающих тканей, массивно проросших ею же, а также в связи с активным метастазированием. Паллиативная колостомия способствует не только выведению кала наружу, но и значительному снижению боли и приостановке роста неоплазии, которая перестает травмироваться кишечным содержимым.
Операции на толстом кишечнике требуют адекватной подготовки самого органа (очищение от содержимого), противошоковых мероприятий, назначения антибиотиков, инфузионной терапии. Послеоперационный период сложен, требует от больного выдержки и терпения.
Химиотерапия и облучение
Химиотерапия и облучение при раке толстой кишки носят вспомогательный характер. Самыми часто назначаемыми препаратами считают 5-фторурацил и лейковорин, но с начала нынешнего столетия список эффективных химиопрепаратов пополняется — оксалиплатин, томудекс, авастин (препарат таргетной терапии), которые применяют в виде монотерапии или в сочетании друг с другом.
Облучение может быть проведено до операции — коротким курсом в течение пяти дней либо в сочетании с химиотерапией на протяжении одного-полутора месяцев при прорастании опухолью окружающих тканей. Предоперационная лучевая терапия позволяет несколько уменьшить объем опухоли и снизить вероятность метастазирования.
Наличие единичных метастазов в печени далеко не всегда служит поводом для отказа от операции. Наоборот, при возможности удалить первичный очаг, хирурги пойдут на это, а сам метастаз либо подвергнут облучению, либо также устранят оперативно, если он занимает не более одной доли печени.
Лечение колоректального рака
Операция при колоректальном раке
В большинстве случаев при колоректальном раке прибегают к операционному лечению.
Объем операции зависит от стадии развития рака:
- На ранней стадии заболевания, когда опухоль четко локализованный характер, удаляется только пораженный фрагмент кишечника с окружающей его клетчаткой и регионарными лимфоузлами.
- Распространенная опухоль, локализующаяся в нижнем отделе требует более радикального вмешательства. Необходимо удаление прямой кишки вместе с сфинктером. На переднюю брюшную стенку накладывается сигмостома – прямое сообщение сигмовидной кишки с поверхностью кожи. В дальнейшем каловые массы будут удаляться через эту стому.
- Также возможно проведение более щадящей операции — сфинктеросохраняющая резекция. В ходе операции удаляется прямая кишка, сфинктер остается на месте, и к нему подшивается сигмовидная кишка. Данный вид операции более удобен для пациента в дальнейшем, но несмотря не это не всегда анатомическое строение позволяет подвести вышележащий отдел без натяжения ткани.
- Если рак находится на 4 стадии и осложняется кишечной непроходимостью, операция проводится в несколько этапов. Изначально стоит восстановить движение пищевых масс по кишечнику, для этого больному накладывается колостома – соустье между ободочной кишкой и поверхностью кожи. После проводится операция по удалению новообразования способом, описанным выше.
Лечение лучевой терапией
Лучевая терапия в большей степени уменьшает возможность рецидива заболевания и увеличивает максимальную эффективность лечения рака. Все зависит от ситуации, доктор может прописать процедуру до операции, чтобы остановить рост опухоли, на момент операции, чтобы устранить риск размножения опухолевых клеток, или после хирургического вмешательства, чтобы уменьшить повторное возникновение болезни.
Лечение химиотерапией
Химиотерапия способна увеличить максимальную эффективность лечения. Врач определяет оптимальное содержание и количество препаратов для химиотерапии.
Применяются такие лекарства, как:
- Иринотекан;
- Капецитабин;
- Лейковорин;
- Тегафур.
Лечение метастатического колоректального рака
Если больному поставили диагноз метастатический колоректальный рак, выживаемость составляет до 1 года. Метастатический рак относится к группе заболевания, которые невозможно вылечить.
В этом случае назначается комплексное лечение, в которое входит:
- удаление части кишечника;
- устранение метастазов;
- назначается курс лучевой терапии;
- назначается курс химиотерапии;
- назначается иммунотерапия — способ стимуляции иммунной системы, который помогает бороться с раковыми клетками при помощи препаратов.
Осложнения
На фоне заболевания могут развиться такие осложнения:
- метастазирование в другие органы и системы организма;
- внутреннее кровотечение;
- кишечная непроходимость;
- образование калового камня;
- перитонит.
Практически при любой форме этого заболевания присутствует высокий риск летального исхода.
При терапии на 1 – 2 стадии прогнозы благоприятные. На третьей стадии колоректального рака выживаемость при успешно проведенной операции составляет 40 %, на четвертой стадии — даже при условии оперативного вмешательства и полного комплекса медикаментозной терапии — выживаемость, к сожалению, не больше 5 %.
Признаки и симптомы при колоректальном раке
Колоректальный рак не всегда определяется на ранней стадии, когда симптомы практически не проявляются, так как из-за больших размеров толстого кишечника опухоль может сильно разрастись, а единственным признаком будет выступать лишь железодефицитная анемия, вызванная небольшой, но постоянной кровопотерей. На общем самочувствии это будет сказываться в виде утомляемости, длительной общей слабости, постоянной одышки и наличием в кале ярко-красных капель крови.
В случае, если опухоль развивается в левом отделе прямой кишки, перечисленные симптомы дополняются непроходимостью кишечника, вызванной резким сужением кишечного просвета. Симптомы синдрома непроходимости кишечника, вызванного ростом опухоли, выражаются в особой «лентовидной» форме дефекаций, длительной диарее и сильному газообразованию.
Общие симптомы рака прямой кишки неконкретны, а по отдельности могут соответствовать множеству заболеваний:
- сбой стандартного ритма дефекаций, сопровождаемый частой диареей или многодневными запорами;
- лентовидный кал, форма которого определяется неравномерным сужением канала на поздних стадиях;
- наличие красной крови или темных кровяных сгустков в испражнениях;
- постоянные боли в животе и повышенное газообразование;
- понижение аппетита и резкая потеря массы тела;
- общая слабость и быстрая утомляемость;
- одышка.
Дальнейшее развитие симптоматики
- Рак прямой кишки частичная, а затем и полная кишечная непроходимость;
- острые боли, возникающие резко и имеющие схваткообразный характер;
- постоянные нарушения перистальтики – чередование запоров и диареи;
- выраженная интоксикация – слабость, утомляемость, повышение температуры;
- выделение крови в начале дефекации;
- ощущение неполного опорожнения кишечника;
- снижение массы тела пациента;
- анемия;
- сухость слизистых глаз, рта, носа;
- повышенная потливость;
- боли при дефекации;
- иммунодефицитное состояние, которое сопровождается частыми инфекциями;
- сохраняется тошнота и рвота, потеря аппетита.
Признаки в зависимости от места расположения
- Колоректальный рак, расположенный в правом отделе толстого кишечника, чаще растет экзофитно и не создает серьезных препятствий продвижению химуса. Постоянный контакт с кишечным содержимым и недостаточное кровоснабжение, обусловленное неполноценностью сосудов новообразования, провоцируют частые некрозы с последующим изъязвлением и воспалением. При таких опухолях особенно часто выявляются скрытая кровь и гной в кале. Наблюдаются признаки интоксикации, связанные с всасыванием продуктов распада новообразования во время их прохождения по кишечнику.
- Колоректальный рак ампулярного отдела прямой кишки тоже часто изъязвляется и воспаляется, однако в подобных случаях примеси крови и гноя в кале легко определяются визуально, а симптомы интоксикации выражены менее ярко, поскольку некротические массы не успевают всасываться через стенку кишечника. В отличие от геморроя, кровь при колоректальном раке появляется в начале, а не в конце дефекации. Типичным проявлением злокачественного поражения прямой кишки является чувство неполного опорожнения кишечника. При новообразованиях анального отдела наблюдаются боли при дефекации и лентообразный стул.
Колоректальный рак: можно ли его избежать?
Для профилактики колоректального рака (как и других его видов) очень важно быть внимательной к своему организму, обращать внимание на странные симптомы, а также вести здоровый образ жизни. В наши дни не существует методов предотвращения раковых заболеваний, которые дали бы стопроцентную гарантию. А потому все в наших руках, мы должны стараться с максимальным вниманием и заботой относится к нашему организму
А потому все в наших руках, мы должны стараться с максимальным вниманием и заботой относится к нашему организму
В наши дни не существует методов предотвращения раковых заболеваний, которые дали бы стопроцентную гарантию
А потому все в наших руках, мы должны стараться с максимальным вниманием и заботой относится к нашему организму
Сейчас мы дадим несколько рекомендаций, которые помогут вам в этом:
- Если вы курите, не затягивайте, а как можно скорее распрощайтесь с этой вредной привычкой.
- Средиземноморская диета пойдет на пользу вашему здоровью: больше фруктов, свежих овощей и оливковое масло.
- Регулярно очищайте кишечник. Так, рекомендуется начинать утро со стакана теплой воды с лимоном или с ложки оливкового масла с добавлением нескольких капель лимонного сока. Еще одна хорошая альтернатива — отвар алоэ вера.
- Включите в свой рацион пробиотики, чтобы поддерживать здоровую бактериальную флору кишечника.
- Настои имбиря и мяты по вечерам также пойдут на пользу здоровью вашего кишечника.
- Дважды в неделю выпивайте по одному литру бульона артишока, так как этот овощ обладает целебными свойствами.
- Старайтесь не допускать возникновения стрессовых и тревожных ситуаций.
- На пользу вашему организму пойдут и регулярные физические упражнения. Например, ежедневная часовая прогулка может стать отличной привычкой.
Полипы в толстом кишечнике: основные симптомы
Часто наличие полипов в толстом кишечнике выявляется случайно при проведении других анализов. Чем опасны полипы? Можно ли предотвратить их появление и как? Читать дальше »